Послеоперационная грыжа брюшной полости реабилитация
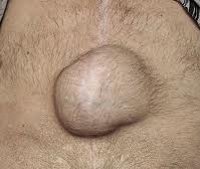
Послеоперационная грыжа характеризуется выходом внутренних органов (кишечника, большого сальника) через дефекты в области хирургического рубца за пределы брюшной стенки. Послеоперационная грыжа определяется в виде опухолевидного выпячивания в зоне послеоперационного рубца, сопровождается болью в животе, при ущемлении – тошнотой, рвотой, отсутствием стула и отхождения газов. Диагностика послеоперационной грыжи включает осмотр хирурга, выполнение рентгенографии желудка, ЭГДС, герниографии, УЗИ брюшной полости и грыжевого выпячивания, КТ органов брюшной полости. Выявление послеоперационной грыжи требует проведения герниопластики с использованием местных тканей или синтетических протезов.
Общие сведения
Послеоперационные грыжи (рубцовые грыжи, грыжи рубца, вентральные грыжи) развиваются в ранние или отдаленные сроки после операций. Частота образования послеоперационных грыж после вмешательств на брюшной полости в оперативной гастроэнтерологии составляет 6-10%. Среди других грыж брюшной полости на долю послеоперационных дефектов приходится до 20–22%.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости: в области белой линии живота (после верхней или нижней срединной лапаротомии), правой подвздошной области (после операций на слепой кишке, аппендэктомии), области пупка, правом подреберье (после холецистэктомии, резекции печени), левом подреберье (после операций на селезенке), боковой поясничной области (после операций на почках и мочеточниках), надлобковой области (после гинекологических и урологических операций).

Послеоперационная грыжа
Причины
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др. Появление послеоперационных грыж нередко связано с общей ослабленностью, рвотой, развитием пневмонии или бронхита в послеоперационном периоде, запорами, беременностью и родами, ожирением, сахарным диабетом, системными заболеваниями, сопровождающимися изменением структуры соединительной ткани.
Послеоперационными грыжами могут осложняться практически любые операции на брюшной полости. Наиболее часто послеоперационные грыжи образуются после операций по поводу прободной язвы желудка, калькулезного холецистита, аппендицита, кишечной непроходимости, перитонита, пупочной грыжи или грыжи белой линии живота, кисты яичника, миомы матки, проникающих ранений брюшной полости и др.
Классификация
По анатомотопографическому делению в хирургии различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние). По величине послеоперационного дефекта грыжи могут быть малыми (не изменяющими конфигурацию живота), средними (занимающими часть отдельной области брюшной стенки), обширными (занимающими отдельную область брюшной стенки), гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные. Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие. Все обозначенные критерии учитываются при выборе способов устранения послеоперационных грыж.
Симптомы послеоперационной грыжи
Основным проявлением грыжи служит появление выпячивания по линии послеоперационного рубца и по его сторонам. На ранних стадиях послеоперационные грыжи являются вправимыми и не доставляют болевых ощущений. Болезненность и увеличение опухолевидного выпячивания появляется при резких движениях, натуживании, подъеме тяжестей. При этом в горизонтальном положении грыжа уменьшается или легко вправляется.
В дальнейшем боль в животе становится постоянной, иногда приобретает схваткообразный характер. Среди других симптомов послеоперационной грыжи отмечаются вздутие кишечника, запоры, отрыжка, тошнота, снижение активности. При грыжах, расположенных над лобком, могут отмечаться дизурические расстройства. В области грыжевого выпячивания на передней брюшной стенке развивается раздражение и воспалительные изменения кожи.
Послеоперационные грыжи могут осложняться копростазом, ущемлением, перфорацией, частичной или полной спаечной кишечной непроходимостью. При осложненном развитии послеоперационной грыжи отмечается быстрое нарастание боли в животе; появляются тошнота и рвота, кровь в испражнениях или задержка стула и газов. Грыжевое выпячивание становится невправимым в положении лежа на спине.
Диагностика послеоперационной грыжи
При осмотре грыжа определяется как несимметричное выбухание в области послеоперационного рубца. В вертикальном положении, при натуживании пациента или покашливании размеры опухолевидного выпячивания увеличиваются. Иногда через растянутый и истонченный рубец определяется перистальтика кишечных петель, шум плеска и урчание.
С помощью УЗИ брюшной полости и грыжевого выпячивания удается получить данные о форме и размерах грыжи, наличии или отсутствии спаечных процессов в брюшной полости, изменений в мышечно-апоневротических структурах брюшной стенки и др.
В процессе комплексного рентгенологического обследования (обзорная рентгенография брюшной полости, рентгенография желудка, рентгенография пассажа бария по кишечнику, ирригоскопия, герниография) уточняется функциональное состояние ЖКТ, отношение внутренних органов к послеоперационной грыже, наличие спаек. Для уточнения необходимых параметров послеоперационной грыжи и определения методов ее устранения может потребоваться проведение МСКТ или МРТ органов брюшной полости, эзофагогастродуоденоскопии, колоноскопии.

КТ органов брюшной полости. Постоперационная инцизионная грыжа передней брюшной стенки справа, содержащая часть толстой кишки
Лечение послеоперационной грыжи
Консервативная тактика при послеоперационных грыжах допустима только в случае наличия весомых противопоказаний к хирургическому вмешательству. В этих ситуациях рекомендуется соблюдение диеты, исключение физических нагрузок, борьба с запорами, ношение поддерживающего бандажа.
Радикальное избавление от послеоперационной грыжи может быть произведено только хирургическим способом – с помощью герниопластики. Метод герниопластики послеоперационной грыжи избирается, исходя из локализации и величины выпячивания, наличия спаечных процессов между органами брюшной полости и грыжевым мешком.
При небольших и неосложненных послеоперационных дефектах (менее 5 см) может быть выполнено простое ушивание апоневроза, т. е. пластика передней брюшной стенки местными тканями. Средние, обширные, гигантские, длительно существующие и осложненные послеоперационные грыжи требуют укрытия дефекта апоневроза с помощью синтетического протеза (герниопластика с установкой сетчатого протеза). При этом используются различные способы установки сетчатой системы по отношению к анатомическим структурам брюшной полости. В этих случаях нередко требуется разделение спаек, рассечение рубцов; при ущемлении послеоперационной грыжи – резекция кишки и сальника.
Прогноз и профилактика
Послеоперационные грыжи, даже при отсутствии осложнений, приводят к снижению физической и трудовой активности, косметическому дефекту, ухудшению качества жизни. Ущемление послеоперационной грыжи довольно часто (в 8,8% случаев) приводит к летальному исходу. После хирургического устранения послеоперационной грыжи (за исключением случаев многократного рецидивирования) прогноз удовлетворительный.
Профилактика послеоперационных грыж требует от хирурга выбора правильного физиологичного оперативного доступа при различных видах вмешательств, соблюдения тщательной асептики на всех этапах операции, использования качественного шовного материала, адекватной предоперационной подготовки и ведения больного после операции.
В постоперационном периоде от пациента требуется неукоснительное выполнение рекомендаций по питанию, ношению бандажа, физической активности, нормализации веса, ограничению физических нагрузок, регулярному опорожнению кишечника.
Источник
Послеоперационная вентральная грыжа (грыжа живота) — дефект мышечно-сухожильного каркаса брюшной стенки в области послеоперационного рубца. По классификации относится к посттравматическим грыжам.
По статистике, возникает у 11-19 процентов оперированных пациентов. У половины грыжа живота возникает в первый год после операции. У остальных пациентов вентральная грыжа развивается в течение последующих 5 лет. Грыжа, развившаяся после операции по устранению грыжи, называется рецидивной вентральной грыжей. Риск возникновения грыжи живота увеличивается в том случае, если операция выполнялась по срочным показаниям.
Передняя брюшная стенка — сложная, многослойная структура, со множеством функций. При формировании грыжи дефект образуется в наиболее прочном и наименее эластичном слое брюшной стенки: мышечно-сухожильном каркасе живота.

Схема строения брюшной стенки
В любой грыже анатомически выделяют 3 основных компонента: грыжевые ворота, грыжевой мешок, грыжевое содержимое.

Схема вентральной грыжи
Причины возникновения вентральной грыжи (грыжи живота)
- Наследственность
Современное представление о грыже состоит в принятии постулатов о системной дисплазии (нарушении развития) соединительной ткани. Суть заболевания состоит во врожденном нарушении прочности соединительной ткани, той ее разновидности, что определяет прочность наших связок и сухожилий и, соответственно, послеоперационных рубцов. У пациентов, имеющих системную слабость соединительной ткани, шанс развития послеоперационной грыжи резко возрастает. Заподозрить такое заболевание у пациента можно по следующим признакам: высокий рост, астеническое телосложение, тонкая, легко растяжимая кожа, наличие грыж в других анатомических областях, гипермобильность суставов. При выявлении 2-х и более признаков дисплазии пластика грыжевого дефекта будет надежной только с применением синтетических протезирующих материалов.
- Нарушение заживления раны
Даже в строжайших асептических условиях операционных современных хирургических стационаров возможно проникновение в рану возбудителей инфекции. В этом случае происходит нагноение послеоперационной раны. Это не является грозным и смертельным осложнением, но оказывает значительное влияние на окончательное формирование рубца, делая его менее прочным. Инфицирование раны не означает, что грыжа непременно появится вновь, но значительно повышает вероятность наступления такого исхода.
Кроме того, существует достаточно редко встречающаяся непереносимость шовного материала, используемого для пластического закрытия раны. В этом случае нити отторгнутся, а края раны, не успевшие срастись, — разойдутся.
- Нарушение послеоперационного режима
Эта группа причин связана с невыполнением пациентом требований врача по соблюдению лечебно-охранительного режима после перенесенной операции. Такое пренебрежение
советами врача иногда может дорого обойтись. Дело в том, что пациент воспринимает послеоперационную рану только снаружи. Заживление краев кожной раны происходит в
сроки до 2-х недель, и пациент после снятия швов и выписки начинает нагружать себя физически больше, чем позволено врачом. На самом деле, кожная рана — ни в коем случае не показатель окончательного заживления. Наиболее трудно и долго срастающаяся часть раны — апоневротическая, это грубая сухожильная пластина, обеспечивающая целостность брюшной стенки. Время созревания плотного рубца на ней у молодых пациентов составляет 3-4 мес, у пожилых 6-7 мес, с сопутствующими болезнями срок окончательного формирования рубца
может увеличиваться до года. Именно этими сроками руководствуется хирург, назначая лечебно-охранительный режим и ношение бандажа.
- Сопутствующие заболевания
Любые заболевания, приводящие к повышению внутрибрюшного давления (хронический бронхит, бронхиальная астма, запоры, аденома простаты, ожирение и множество других), приводят к тому, что сшитые края раны испытывают сильное натяжение, кровоснабжение и иннервация их в значительной степени нарушаются, что, в свою очередь, нарушит
формирование плотного рубца. В эту группу также относят заболевания, ухудшающие кровоток в области раны (сахарный диабет, системный атеросклероз, гипертоническая болезнь, ИБС).
У пациентов, страдающих хотя бы одним из вышеперечисленных заболеваний, риск развития послеоперационной грыжи резко возрастает.
Для уменьшения влияния сопутствующих заболеваний необходимо до операции заняться их лечением, в случае с хроническими заболеваниями необходимо добиться стойкой ремиссии. Важнейший фактор, влияющий на результативность операции, — избыточная масса тела. В случае, когда речь идет о больших и гигантских, многократно оперированных, грыжах, предоперационная подготовка обязательно должна включать снижение индекса массы тела тела до нормального уровня.
- Технические ошибки при ушивании раны
Несмотря на очевидную связь операции, предшествующей появлению грыжи, эта группа причин самая малочисленная и редкая. В случае неправильного выбора техники и способа ушивания послеоперационных ран чрезмерное или, наоборот, недостаточное натяжение краев раны может также привести к образованию дефекта.
Диагностика вентральной грыжи
Установление диагноза, как правило, не вызывает затруднения, однако вместе с тем у некоторых пациентов, в особенности со значительным избытком массы тела и ожирением, первичная диагностика может представлять значительные сложности. В таком случае приходится прибегать к вспомогательным диагностическим методикам — ультразвуковому исследованию, магнитно-резонансной и компьютерной рентгеновской томографии.
Лечение вентральной грыжи (грыжи живота)
Лечение послеоперационной грыжи заключается в хирургической коррекции передней брюшной стенки, удаления грыжевого мешка и пластического закрытия дефекта.
Традиционная (натяжная) пластика
Суть операции сводится буквально к зашиванию дефекта брюшной стенки хирургическими нерассасывающимися нитями. Такой способ допустим только при небольших грыжах у молодых пациентов без сопутствующих факторов риска, поскольку частота рецидивирования доходит до 30 процентов.
Достоинства:
- техническая простота
- низкая стоимость оборудования и материалов
Недостатки:
- высокая угроза рецидива заболевания
- нарушения дыхания в послеоперационном периоде из-за чрезмерного натяжения раны
- выраженный болевой синдром из-за натяжения тканей
Ненатяжная (протезирующая) герниопластика
Суть сводится к установке синтетического протеза (заплаты) на место дефекта брюшной полости. Протез выкраивается из полипропиленовой сетки, устанавливается под кожу или фасцию.

Схема операции
Достоинства:
- высокая надежность методики
- значительно уменьшается болевой синдром из-за отсутствия натяжения раны
- профилактика дыхательных расстройств
- возможность полной пластической реконструкции брюшной стенки в сочетании с абдоменолипопластикой при больших и гигантских грыжах живота
Недостатки:
- высокая стоимость материалов
- увеличение количества осложнений со стороны раны (нагноения, серомы, гематомы)
- теоретическая возможность отторжения трансплантата
- теоретическая вероятность ощущения инородного тела в брюшной стенке после операции (связано с особенностями «тяжелых» сеток, в настоящее время практически не встречается)
- возможность развития ранней кишечной непроходимости из-за спаивания сетки с петлями кишечника
Лапароскопическая протезирующая герниопластика
Наиболее технически совершенный и физиологически обоснованный способ реконструкции. Суть сводится к помещению сетчатого трансплантата в брюшную полость к грыжевым воротам. При этом в области грыжи не производится никаких разрезов, что практически полностью защищает от возникновения раневых осложнений.
Достоинства:
- низкая травматичность оперативного вмешательства
- минимально выраженный либо отсутствующий болевой синдром
- высокая надежность (самый низкий процент рецидивирования)
- практически полное отсутствие раневых осложнений
- ранняя реабилитация пациента, быстрое восстановление трудоспособности, в том числе допуск к тяжелым физическим нагрузкам
Недостатки:
- очень высокая стоимость используемой сетки с неадгезивным покрытием
- сложность обучения хирургов — требуются долгие тренировки практических навыков в лапароскопии
- необходимость наличия в больнице дорогостоящего оборудования
Выбор методики для герниопластики остается, разумеется, за вашим лечащим врачом. Окончательное решение принимается на основании анализа множества факторов о состоянии вашего здоровья, возраста, размеров грыжевого выпячивания.
На выбор методики реконструкции брюшной стенки влияет также предпочитаемый конкретно для вас вид анестезии.
Краевая клиническая больница N 2 располагает всем арсеналом хирургических методик лечения послеоперационных грыж. Кроме того, объединение располагает мощной лечебно-дианостической базой, позволяющий выполнить предоперационную подготовку и операцию всем категориям пациентов с любыми, в том числе самыми сложными, случаями болезни. Опыт применения потезирующих пластик составляет более 20 лет. Лапароскопическая герниопластика при послеоперационных грыжах также впервые на Кубани внедрена в нашем учреждении.
Послеоперационная грыжа — излечимое заболевание. Эффективность лечения напрямую
зависит от опыта хирурга, оснащенности медицинского учреждения и тщательности выполнения пациентом всех указаний врача как до, так и после операции.

Козин Дмитрий Александрович,
к.м.н. Сиюхов Руслан Шумафович.
Источник – https://www.klinika23.ru/
Смотрите также:
У нас также читают:
Источник
