Косметический шов при грыже
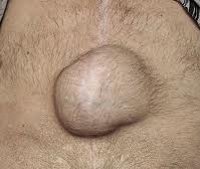
Послеоперационная грыжа характеризуется выходом внутренних органов (кишечника, большого сальника) через дефекты в области хирургического рубца за пределы брюшной стенки. Послеоперационная грыжа определяется в виде опухолевидного выпячивания в зоне послеоперационного рубца, сопровождается болью в животе, при ущемлении – тошнотой, рвотой, отсутствием стула и отхождения газов. Диагностика послеоперационной грыжи включает осмотр хирурга, выполнение рентгенографии желудка, ЭГДС, герниографии, УЗИ брюшной полости и грыжевого выпячивания, КТ органов брюшной полости. Выявление послеоперационной грыжи требует проведения герниопластики с использованием местных тканей или синтетических протезов.
Общие сведения
Послеоперационные грыжи (рубцовые грыжи, грыжи рубца, вентральные грыжи) развиваются в ранние или отдаленные сроки после операций. Частота образования послеоперационных грыж после вмешательств на брюшной полости в оперативной гастроэнтерологии составляет 6-10%. Среди других грыж брюшной полости на долю послеоперационных дефектов приходится до 20–22%.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости: в области белой линии живота (после верхней или нижней срединной лапаротомии), правой подвздошной области (после операций на слепой кишке, аппендэктомии), области пупка, правом подреберье (после холецистэктомии, резекции печени), левом подреберье (после операций на селезенке), боковой поясничной области (после операций на почках и мочеточниках), надлобковой области (после гинекологических и урологических операций).

Послеоперационная грыжа
Причины
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др. Появление послеоперационных грыж нередко связано с общей ослабленностью, рвотой, развитием пневмонии или бронхита в послеоперационном периоде, запорами, беременностью и родами, ожирением, сахарным диабетом, системными заболеваниями, сопровождающимися изменением структуры соединительной ткани.
Послеоперационными грыжами могут осложняться практически любые операции на брюшной полости. Наиболее часто послеоперационные грыжи образуются после операций по поводу прободной язвы желудка, калькулезного холецистита, аппендицита, кишечной непроходимости, перитонита, пупочной грыжи или грыжи белой линии живота, кисты яичника, миомы матки, проникающих ранений брюшной полости и др.
Классификация
По анатомотопографическому делению в хирургии различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние). По величине послеоперационного дефекта грыжи могут быть малыми (не изменяющими конфигурацию живота), средними (занимающими часть отдельной области брюшной стенки), обширными (занимающими отдельную область брюшной стенки), гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные. Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие. Все обозначенные критерии учитываются при выборе способов устранения послеоперационных грыж.
Симптомы послеоперационной грыжи
Основным проявлением грыжи служит появление выпячивания по линии послеоперационного рубца и по его сторонам. На ранних стадиях послеоперационные грыжи являются вправимыми и не доставляют болевых ощущений. Болезненность и увеличение опухолевидного выпячивания появляется при резких движениях, натуживании, подъеме тяжестей. При этом в горизонтальном положении грыжа уменьшается или легко вправляется.
В дальнейшем боль в животе становится постоянной, иногда приобретает схваткообразный характер. Среди других симптомов послеоперационной грыжи отмечаются вздутие кишечника, запоры, отрыжка, тошнота, снижение активности. При грыжах, расположенных над лобком, могут отмечаться дизурические расстройства. В области грыжевого выпячивания на передней брюшной стенке развивается раздражение и воспалительные изменения кожи.
Послеоперационные грыжи могут осложняться копростазом, ущемлением, перфорацией, частичной или полной спаечной кишечной непроходимостью. При осложненном развитии послеоперационной грыжи отмечается быстрое нарастание боли в животе; появляются тошнота и рвота, кровь в испражнениях или задержка стула и газов. Грыжевое выпячивание становится невправимым в положении лежа на спине.
Диагностика послеоперационной грыжи
При осмотре грыжа определяется как несимметричное выбухание в области послеоперационного рубца. В вертикальном положении, при натуживании пациента или покашливании размеры опухолевидного выпячивания увеличиваются. Иногда через растянутый и истонченный рубец определяется перистальтика кишечных петель, шум плеска и урчание.
С помощью УЗИ брюшной полости и грыжевого выпячивания удается получить данные о форме и размерах грыжи, наличии или отсутствии спаечных процессов в брюшной полости, изменений в мышечно-апоневротических структурах брюшной стенки и др.
В процессе комплексного рентгенологического обследования (обзорная рентгенография брюшной полости, рентгенография желудка, рентгенография пассажа бария по кишечнику, ирригоскопия, герниография) уточняется функциональное состояние ЖКТ, отношение внутренних органов к послеоперационной грыже, наличие спаек. Для уточнения необходимых параметров послеоперационной грыжи и определения методов ее устранения может потребоваться проведение МСКТ или МРТ органов брюшной полости, эзофагогастродуоденоскопии, колоноскопии.

КТ органов брюшной полости. Постоперационная инцизионная грыжа передней брюшной стенки справа, содержащая часть толстой кишки
Лечение послеоперационной грыжи
Консервативная тактика при послеоперационных грыжах допустима только в случае наличия весомых противопоказаний к хирургическому вмешательству. В этих ситуациях рекомендуется соблюдение диеты, исключение физических нагрузок, борьба с запорами, ношение поддерживающего бандажа.
Радикальное избавление от послеоперационной грыжи может быть произведено только хирургическим способом – с помощью герниопластики. Метод герниопластики послеоперационной грыжи избирается, исходя из локализации и величины выпячивания, наличия спаечных процессов между органами брюшной полости и грыжевым мешком.
При небольших и неосложненных послеоперационных дефектах (менее 5 см) может быть выполнено простое ушивание апоневроза, т. е. пластика передней брюшной стенки местными тканями. Средние, обширные, гигантские, длительно существующие и осложненные послеоперационные грыжи требуют укрытия дефекта апоневроза с помощью синтетического протеза (герниопластика с установкой сетчатого протеза). При этом используются различные способы установки сетчатой системы по отношению к анатомическим структурам брюшной полости. В этих случаях нередко требуется разделение спаек, рассечение рубцов; при ущемлении послеоперационной грыжи – резекция кишки и сальника.
Прогноз и профилактика
Послеоперационные грыжи, даже при отсутствии осложнений, приводят к снижению физической и трудовой активности, косметическому дефекту, ухудшению качества жизни. Ущемление послеоперационной грыжи довольно часто (в 8,8% случаев) приводит к летальному исходу. После хирургического устранения послеоперационной грыжи (за исключением случаев многократного рецидивирования) прогноз удовлетворительный.
Профилактика послеоперационных грыж требует от хирурга выбора правильного физиологичного оперативного доступа при различных видах вмешательств, соблюдения тщательной асептики на всех этапах операции, использования качественного шовного материала, адекватной предоперационной подготовки и ведения больного после операции.
В постоперационном периоде от пациента требуется неукоснительное выполнение рекомендаций по питанию, ношению бандажа, физической активности, нормализации веса, ограничению физических нагрузок, регулярному опорожнению кишечника.
Источник
Лапаротомия: виды и сферы применения, проведение, послеоперационный период
Особенности косметических швов
Разновидностью наружных швов являются косметические швы, их накладывают на кожу очень тонкими нитями. Для наложения подкожных швов применяют рассасывающиеся материалы, которые после заживления не удаляются. Среди хирургов и косметологов популярным является внутрикожный косметический шов — в нем края раны лучше адаптируются, микроциркулляция тканей меньше нарушается, что дает отличный косметический результат.
При соединении краев раны нить проводят внутри кожи параллельно к ее поверхности. Более свободное протягивание обеспечивают монофиламентные нити. В косметологической практике применяются не только рассасывающиеся нити: биосин, монокрил, викрил, полисорб, дексон, но и нерассасывающиеся, среди них: монофиламентный полиамид и полипропилен. При накладывании полифиламентных нитей, рекомендуется через каддые 6-8 см шва выводить нить на кожу. После заживления нить легко удаляется между выколами по отдельным фрагментам.
Типы разрезов
Какой вид вмешательства и способ сечения брюшной стенки использовать, решает хирург, проводящий операцию.
- Косой. Доступ к желчному пузырю, аппендиксу, селезёнке осуществляется при помощи рассечения по рёберным краям либо паховым связкам.
- Поперечный. Рассекаются мышечные волокна перпендикулярно. Чревато развитием грыжи после операции, мускулы становятся слабее.
- Угловой. Применяется для изъятия органа (например, печени).
Показания для доступа по Пфанненштилю:
Отличие косметического шва от обычного
Вид швов зависит от степени тяжести раны. Если рана не инфицирована, накладывают постоянный шов, при ее нагноении, внутренних травмах и др., шов накладывается временно. Косметический шов отличается от обычного своим эстетическим видом, он почти не виден на поверхности кожи, а обычный шов оставляет рубцы. Хирургический шов бывает наружным и внутренним, его накладывают вручную или при помощи особых приспособлений. Косметический шов бывает только наружным.
Обычные (хирургические) швы
При наложении косметического шва нить проходит внутри кожи, поэтому рубец представляет собой тонкую незаметную линию. В то же время, обычные швы оставляют после себя грубые рубцы в виде «скелета рыбы», вызывая у пациента чувство неполноценности и ущербности. Накладывается косметический шов как обычным шовным материалом (лавсан, шелк и др.), так и синтетическими нитями (пролен, викрил и др.).
Не рекомендуется накладывать рассасывающий материал типа кетгут, так как это чревато большим количеством осложнений. Шов накладывается с помощью так называемой атравматической иглы, нитка в данном случае является как бы естественным ее продолжением. Вид нанесенного шва никак не влияет на скорость заживления раны, а вот каким будет шов зависит от оперирующего врача. Свое название шов получил по причине его косметического эффекта. Хотя, как известно, все зависит от профессионализма и рук хирурга, ведь незаметный косметический рубец можно получить и при наложении обычных узловых швов.
Противопоказания и осложнения
Лапаротомия, которая выполняется в срочном порядке, не имеет совершенно никаких противопоказаний. Плановые операции обязательно требуют предварительного лечения воспалительных процессов, которые могут спровоцировать самые различные осложнения в послеоперационный период.
Лапаротомия может осложниться самыми различными патологическими состояниями, а именно:
- кровотечения в области проведения операции;
- нагноение раны;
- повреждение сосудов;
- повреждение рядом расположенных органов;
- образование спаек.
Так как существуют определенные противопоказания для проведения операции, можно подобрать альтернативные методы лечения.
Когда удаляют швы после операций
Удаляют нити наружных швов не ранее чем на 7-10-й день после оперативного вмешательства. Если их удалить раньше, шов при нагрузке может разойтись, что чревато воспалительным процессом. При вторичном заживлении послеоперационный шов может приобрести уродливый вид. После операции некоторые шовные материалы, наложенные на ткани и внутренние органы, остаются в теле на всю оставшуюся жизнь. К примеру, капроновое моноволокно, находясь в тканях организма, не рассасывается, но никакой отрицательной реакции со стороны тканей организма не вызывает.
Показания
Данная операция в гинекологи необходима при некоторых заболеваниях и экстренных случаях. К ним относятся:
- новообразования на половых органах;
- дисфункция придатков;
- спаечный процесс в малом тазу;
- кисты придатков;
- миома матки;
- родоразрешение путем кесарева сечения;
- удаление половых органов;
- разрыв яичника или его кисты;
- внематочная беременность;
- бесплодие;
- непроходимость фаллопиевых труб;
- эндометриоз;
- перекрут ножки придатка или его кисты;
- течение воспалительных процессов;
- аномалии строения половых органов;
- диагностика с целью немедленного проведения хирургического лечения.
В ходе операции возможно устранение сразу нескольких патологий. Лапаротомия проводится вместо лапароскопии при необходимости удаления органа, крупного образования, которые сложно извлечь через небольшой прокол.
Какие бывают швы?
Во время кесарева сечения производят разрез абсолютно всех тканей брюшной полости начиная с поверхности кожи живота, далее жировые клетки и мышечная ткань, ну и непосредственно надрезаются стенки матки. Разрез не должен быть маленьким, чтобы не нанести повреждений малышу, во время его извлечения из матки.
Существует несколько вариантов проведения этой операции. Отличаются они друг от друга техникой производимого разреза. Если во время родовой деятельности произошел форс мажор, например: гипоксия плода или сильное кровотечение у будущей матери, т. е. все что влечет за собой стремительные роды, то врачи выбирают корпоральное кесарево сечение. В этом случае разрез проходит вертикально от пупа к лобку и на матке делается продольный надрез. Это называется нижнесрединной лапаротомией.
Вертикальный шов после кесарева (фото)
Шов от такого разреза очень трудно скрыть, еще мало приятен тот факт, что в дальнейшем он теряет форму и становится шире.
Правила проведения
Хирургические манипуляции имеют множество разновидностей, в зависимости от заболевания, которое является показанием для проведения операции, анатомических особенностей пациента, а также множества других факторов. Различают такие методики:
Вне зависимости от вида разреза нужно соблюдать целый ряд правил при проведении операции. Важно правильное расположение больного на кушетке. Например, при проведении срединной лапаротомии больной должен лежать на спине. При верхнесрединной операции под поясницей должен быть расположен валик, чтобы немного приподнять оперируемую область. Важно при этом избегать травматизации нервных волокон.
Чтобы предотвратить инфицирование разреза, а также сильное кровотечение, края нужно обложить стерильными салфетками и тампонами. Для предупреждения образования спаек следует применять физраствор. После выполнения чревосечения хирург оценивает степень патологического процесса и его распространение, устраняется кровотечение и обследуются лимфоузлы.
Лапаротомия по Пфанненштилю
Это поперечный разрез, который проходит в нижней части живота, над лобком. Отличается от корпорального кесарева сечения тем, что в данном случае не происходит проникновения в брюшную полость женщины. Стенки матки надрезаются так же поперек в ее нижней части.
После лапаротомии по Пфанненштилю накладывают косметический шов, благодаря своему местонахождению именно на складке живота над лобком, такой рубец не испытывает напряжения и это дает возможность скорейшего заживления, в последствии он может стать практически незаметным. После вертикального разреза всегда накладывают более прочные узловые швы, так как этот шов скрепляет все ткани брюшной полости.
Горизонтальный косметический шов после кесарева (фото)
Тот самый разрез, который производится на стенках матки имеет множество вариаций швов, накладываемых на него в последствии. Имеют место быть методики аппаратного накладывания лигатур. Все эти методы и нововведения применяют для более качественного и быстрого заживления стенок матки и предотвращения кровопотери.
Итак после «королевского разреза» повторную беременность необходимо планировать. Шов заживает и становится максимально прочным на второй год после операции, лучше всего отвести именно этот период времени на повторное зачатие. Состояние вашего шва лучше всего определит ультразвуковое исследование- УЗИ.
Подготовка к процедуре
Подготовка к проведению операции не имеет практически никаких особенностей. У пациента производится забор крови на анализ:
Кроме того, нужно определить группу крови и резус-фактор, сдать анализы крови и мочи на определение различных инфекций. В зависимости от причины проведения операции нужно изначально сделать ультразвуковое исследование больного органа. В связи с анатомическими особенностями протекания патологического процесса подбирается методика выполнения лапаротомии.
За сутки до операции нельзя кушать и пить много жидкости. В зависимости от группы крови и особенностей протекания заболевания реаниматолог подбирает вид наркоза. Если заболевание приобрело острую форму и требуется экстренное вмешательство, то подготовка минимизируется до двух часов.
Возникает вопрос: а когда же заживет шов?
Болезненные ощущения придут к вам сразу же после операции и точно останутся с вами на ближайшие двое суток, конечно вы будите сбивать их обезболивающими препаратами. Женщинам в теле рекомендуют носить бандаж, он хотя бы немного обездвижит место надреза. Как бы то не было, на вторые сутки врачи настаивают на том, чтобы вы начинали потихоньку двигаться. Движения помогут работать вашему кишечнику, после родов случаются запоры. Вообще любое проявление активности способствует скорейшему выздоровлению, а это так необходимо вам и вашему ребеночку, ведь вы оба так долго ждали этой встречи.
Когда снимают швы после кесарева?
Как было описано ранее, на вертикальный разрез накладывают узловые швы, а на поперечные- косметические. Естественно, швы на вертикальных ранах заживают дольше, их снимают примерно на 10 сутки. С косметическими лигатурами немного по проще, так как их принято считать практически подкожными, то они и заживают более безболезненно и быстрее. Косметические швы всегда снимают уже на 7 сутки. Помните, что избавление от швов еще не значит полное выздоровление, даже после того как вас выпишут рана будет покрыта не зажившей корочкой, это место нужно будет обрабатывать специальными средствами, не беспокоить и не напрягать.
Как правильно ухаживать за швами
Если пациент находится в больнице, уход за швами осуществляет врач или медицинская сестра. В домашних условиях пациенту следует выполнять рекомендации врача по уходу за раной. Необходимо содержать рану в чистоте, ежедневно обрабатывать антисептиком: раствором йода, марганцовки, бриллиантовой зелени. Если наложена повязка, перед ее снятием следует проконсультироваться с врачом. Ускорить заживление могут специальные препараты. Одним из таких средств является гель контрактубекс, содержащий луковый экстракт, аллантоин, гепарин. Наносить его можно после эпителизации раны.
Восстановление физической формы после кесарева
Частично принимать душ (не целиком) можно уже через 2 суток, однако до выписки из роддома не рекомендуется полностью вставать под душ. Чтобы не повредить корочку на послеоперационном шве, при омовении лучше использовать специальное мыло без отдушек. Ванну принимать разрешается не раньше, чем через 6-8 недель, когда закончится заживление и восстановление тканей и состояния внутренней поверхности матки. Что же касается бани, то ее посетить можно только после консультации с врачом не ранее 2 месяцев после операции. Для ускорения восстановительных процессов и рассасывания рубца предлагается использовать преднизолоновую мазь или гель контрактубекс. Также вокруг самого рубца пересеченные нервные волокна будут срастаться в течении 3 месяцев, поэтому возможно некоторое онемение в этой области.
Восстанавливать физическую форму тоже следует очень постепенно, хотя это, несомненно, важно и нужно. Специальный послеродовой бандаж рекомендуется носить для снятия боли, разгрузки позвоночника в районе поясницы, укрепления мышц, их восстановления и поддержки правильной осанки. Кроме того, он способствует заживлению раны, уменьшая риск того, что разойдутся швы. Однако необходимо нагружать мышцы, чтобы они правильным образом восстановились, поэтому очень долго носить бандаж тоже не следует. После нескольких недель, исходя из самочувствия, состояния мышц живота, его можно снимать.
Также нужно делать простую лечебную гимнастику, к которой разрешается приступить уже спустя 6 часов после операции, при этом нагрузка должна увеличиваться постепенно. Когда снимут швы, можно проконсультироваться с врачом и начинать упражнения для мышц таза и передней брюшной стенки: втягивать живот, поднимать таз, выполнять упражнение Кегеля с постепенным расслаблением и сжатием тазового дна в течение 20 секунд. Все это ускоряет восстановительный процесс, так как создает дополнительный приток крови к поврежденным органам. Кроме того, такая гимнастика не только восстанавливает физическую форму, но и способствует выделению эндорфинов – гормонов, которые улучшают психологическое состояние, снимают напряжение, подавленность, заниженную самооценку.
В первые 1,5-2 месяца лучше не поднимать тяжести больше 3-4 кг. Через 6 недель разрешается увеличить активность, ориентируясь на ту физическую форму, которая была до беременности. Опять же, упражнения нужно добавлять постепенно, избегать силовой нагрузки на верхнюю часть туловища, потому что может пропасть молоко. Активный бег и аэробика также не рекомендуются, хотя в дальнейшем, после обсуждения с тренером, их можно включать в программу. Следует иметь в виду, что после интенсивных тренировок увеличивается концентрация молочной кислоты, поэтому ухудшается вкус молока, что может не понравиться малышу. Так что серьезные спортивные нагрузки рекомендуется отложить до окончания грудного вскармливания или до восстановления менструального цикла. Что же касается половой жизни, то ее можно возобновить уже спустя 6-8 недель, после посещения гинеколога и определения правильного метода контрацепции.
При лапаротомии по Пфаннеанштилю
кожу, подкожную клетчатку, апоневроз рассекают в поперечном направлении по надлобковой кожной складке, отступя от лонного сочленения на 3—4 см кверху. Разрез проводится не строго горизонтально, а слегка дугообразно с приподнятыми кверху латеральными краями, что в дальнейшем дает возможность увеличить операционный доступ. В боковых отделах раны нередко встречаются расширенные подкожные вены, ранение которых может дать обильное кровотечение, поэтому эти сосуды требуют тщательного лигирования.
Рассеченные края апоневроза в ходе лапаротомии по Пфаннеанштилю
частично тупо и острым путем (особенно по средней линии) отводят кверху и книзу и широко обнажают прямые мышцы живота.
Так же, как при продольном разрезе в ходе лапаротомии по Пфаннеанштилю
, мышцы разъединяются между собой, вскрывается брюшина. При необходимости несколько увеличить разрез можно рассечь с обеих сторон от прямых мышц сухожилия наружной и внутренней косых мышц на длину 1—2 см без дополнительного разреза самих мышц.
Период реабилитации
Пациентке после лапаротомической операции на яичниках или матке разрешается вставать с кровати в первый же день.
Активность восстанавливается постепенно. Физическая нагрузка и резкие движения на ближайший месяц запрещены – это необходимо для быстрого заживления шва. Легкую гимнастику разрешается выполнять после восстановления самочувствия – исчезновения слабости, сильных послеоперационных болей.
Для предотвращения инфицирования раны и нагноения швов пациентке прописывают курс антибиотиков, для ускорения восстановления – витаминные комплексы.
Питание после лапаротомии в первый день состоит исключительно из бульонов и минеральной воды. Рацион постепенно дополняется компотами, киселями, легкими супами, кашами и другой легкоусвояемой пищи. При несоблюдении диеты велика вероятность появления запоров. При чрезмерном наполнении кишечника оперированные органы сдавливаются, что затрудняет заживление и усиливает болевой синдром.
Швы нужно обрабатывать ежедневно с помощью антисептиков. При правильно заживающем рубце они снимаются на 7-14 сутки после операции.
За это время боли от раны значительно уменьшаются, в норме покраснение и нагноение должны отсутствовать. Рубец формируется в течение первого месяца после операции. Его длина составляет около 10 см и в первое время он окрашен в бордово-коричневый цвет. Со временем он светлеет и приобретает телесный оттенок. Для ускорения заживления рекомендуется использовать средства, улучшающие регенерацию тканей.
После лапаротомии яичников и других органов женщине нужно соблюдать половой покой в течение 1-2 месяцев. В противном случае интимная близость может причинять острую боль, а заживление швов затянется. В первые дни после операции могут появляться кровянистые выделения без специфического запаха – это считается нормой.
Источник статьи: https://medlazaret.ru/ginekologiya/po-pfannenshtilyu.html
Источник
