Паховая грыжа и эпидидимит

Эпидидимит и орхит
Проявляется болью и отёком, практически всегда односторонними, развивающимися остро. Нередко в воспалительный процесс вовлекаются яички (орхоэпидидимит). С другой стороны, воспаление из яичка (особенно вирусный орхит) часто распространяется на придаток. Орхит и эпидидимит, в зависимости от скорости развития и клинического течения, классифицируют как острый и хронический.
Эпидемиология
Чаще всего эпидидимит развивается в результате проникновения инфекции в придаток гематогенным путём как осложнение инфекционных заболевании (грипп, ангина, пневмония и др.).
Причины
При эпидидимите, вызванном возбудителями, передающимися половым путем, инфекция распространяется из мочеиспускательного канала и мочевого пузыря.
Предполагают, что при неспецифическом гранулематозном орхите хроническое воспаление вызвано аутоиммунными реакциями. Орхит у детей и паротитный орхит имеют гематогенное происхождение. Орхоэпидидимит также наблюдается при некоторых системных инфекциях, таких, как туберкулёз,бруцеллез и криптококкоз.
Нередко инфекция попадает в придаток яичка по семявыносящему протоку вследствие его антиперистальтических сокращений, при воспалительном процессе в мочеиспускательном канале, а также при бужировании последнего или повреждении его во время инструментального исследования. Такие же условия создаются во время длительного пребывания в мочеиспускательном канале катетера.
Придаток яичка уплотнён, увеличен, по размерам превышает яичко из-за воспалительной инфильтрации и отёка от сдавления кровеносных и лимфатических сосудов, на разрезе тёмно-красного цвета со слизистым или слизисто-гнойным экссудатом. Канальцы придатка расширены, в них находится слизисто-гнойное содержимое. Семявыносящий проток утолщён, инфильтрирован (деферентит), просвет его сужен и содержит тот же воспалительный экссудат, что и в канальцах придатка. Нередко в воспалительный процесс вовлекаются и оболочки семенного канатика (фуникулит). Установить этиологию эпидидимита непросто. У 15% пациентов с острым эпидидимитом развивается хроническое воспаление с уплотнением. При поражении яичка хроническое воспаление может привести к его атрофии и нарушению сперматогенеза. Новые данные по частоте встречаемости и распространённости эпидидимита отсутствуют. Острый эпидидимит у молодых мужчин связан с сексуальной активностью и инфекцией у партнёрши.
Самый распространённый тип орхита, паротитный орхит, развивается у 20-30% пациентов в постпубертатном периоде, перенёсших эпидемический паротит. В10% наблюдений воспалению придатка яичка способствует его травма.
Симптомы эпидидимита, орхита, орхоэпидидимита
При остром эпидидимите воспаление и отёк начинаются с хвоста придатка и могут распространяться на остальные части придатка и ткань яичка. Семенной канатик отёчный и болезненный. У всех мужчин с эпидидимитом, вызванным передающимися половым путём возбудителями, в анамнезе имеется половой контакт, который мог быть совершён за несколько месяцев до появления симптомов заболевания. При обследовании пациента сразу после получения образца мочи для анализа можно не увидеть признаки уретрита или выделений из мочеиспускательного канала, потому что лейкоциты и бактерии вымываются из мочеиспускательного канала во время мочеиспускания.
Острый эпидидимит начинается внезапно с быстро нарастающего увеличения придатка яичка, резких болей в нём, повышения температуры тела до 38-40 °С и озноба. Воспаление и отёк распространяются на оболочки яичка и мошонку, в результате чего кожа мошонки растягивается, теряя кладки, становится гиперемированной, может появиться реактивная водянка оболочек яичка. Боли иррадиируют в паховую, иногда в поясничную область и крестец, резко усиливаются при движении, вынуждая больных находиться в постели.
Неспецифический эпидидимит по клинической картине заболевания и данным объективного исследования иногда трудно отличить от туберкулеза придатка яичка. Увеличение органа, очаговые уплотнения, его бугристость могут наблюдать при обоих видах эпидидимита. Чёткообразные изменения семявыносящего протока возникновение гнойных свищей мошонки с одновременным присутствием другого туберкулёзного очага в организме, обнаружение микобактерий туберкулеза в моче или гнойном отделяемом из свищей мошонки при стойкой кислой реакции мочи свидетельствуют в пользу туберкулёзного характера поражения. Решающее значение для дифференциальной диагностики имеет выявление микобактерий туберкулёза в пунктате придатка или данные биопсии.
При незначительных тянущих болях и субфебрильной температуре появляется уплотнение на ограниченном участке придатка, чаще в области хвоста. Затем процecc распространяется на весь придаток. При воспалении придатка часто поражается и семявыносящий проток. При пальпации определяют гладкий плотный проток, который тянется к наружному отверстию пахового канала. Иногда его можно прощупать при ректальном исследовании вблизи простаты. При воспалении семенного протока может развиться фуникулит.
Острый период заболевания продолжается 5-7 дней, по истечении которых уменьшается боль, снижается температура тела, уменьшается отёчность мошонки и воспалительного инфильтрата. Однако придаток остаётся увеличенным, плотным и болезненным при пальпации в течение ещё нескольких недель.
Диагностика
Бактериальную этиологию эпидидимита диагностируют при микроскопии окрашенных по Граму мазков из мочеиспускательного канала. Наличие в мазке грамотрицательных диплококков, расположенных внутриклеточно, характерно для инфекции, вызванной N. gonorrhoeae. Обнаружение в мазке только лейкоцитов указывает на негонококковый уретрит. При подозрении на паротитный орхит подтверждением диагноза будет эпидемический паротит в анамнезе и обнаружение специфических IgM в сыворотке крови.
Дифференциальная диагностика
Заболевание необходимо дифференцировать с орхитом, эпидидимитом, нагноившейся кистой семенного канатика, ущемлённой паховой грыжей. Обязательно проведение дифференциальной диагностики между эпидидимитом и перекрутом семенного канатика с использованием всей доступной информации, включая возраст пациента, уретрит в анамнезе, данные клинической оценки и допплеровского исследования сосудов яичка. Приподнятое положение мошонки при перекруте семенного канатика не уменьшает боли, как при эпидидимите, а наоборот, усиливает (симптом Прена).
Изолированное увеличение яичка возникает при опухолях, а также при бруцеллёзном поражении, при котором очень часто отмечают сопутствующую водянку оболочек яичка.
Иногда дифференциальная диагностика с опухолью возможна только во время операции с использованием метода срочной биопсии и гистологического исследования.
Лечение эпидидимита, орхита, орхоэпидидимита
Проведено всего несколько исследований по изучению степени проникновения противомикробных препаратов в ткань яичек и придатка у человека. Из всех исследованных препаратов наиболее подходящие свойства были обнаружены у фторхинолонов, макролидов и цефаллоспоринов.
Антибиотик следует выбирать исходя из эмпирического представления о том. что у молодых сексуально активных мужчин причиной заболевания обычно становятся С. trachomatis. а у пожилых мужчин с аденомой простаты или другими нарушениями мочеиспускания чаще всего традиционные уропатогены. Исследования, в которых сравнивали результаты микробиологической оценки материала, полученного путём пункции придатка мазков из мочеиспускательного канала и мочи, показали очень хорошую корреляцию. Таким образом, до начала антибиотикотерапии следует взять мазок из мочеиспускательного канала или получить спермограмму для культурального исследования.
Источник
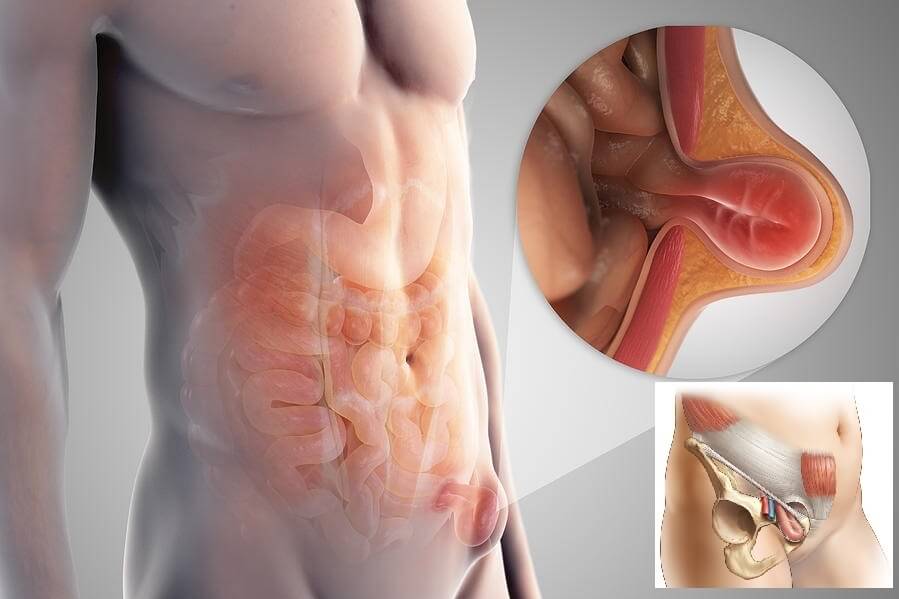
Паховая грыжа (ПГ) – это патология нижней части брюшной стенки с выпадением органов брюшины в области пахового канала. Часть кишечника, мочевой пузырь, яичники и даже селезенка с большим сальником могут выпячиваться в подкожное пространство с образованием грыжевого мешка.
Заболевание характерно для обоих полов, но паховая грыжа у мужчин встречается в 10 раз чаще. Причина такого «неравноправия» – особенности анатомического строения: мужской паховый канал шире и короче женского.
На ранних стадиях заболевание не вызывает неприятных ощущений, но затягивать с лечением не стоит – запущенная патология нарушает работу внутренних органов, провоцирует их ущемление и воспаление.
Структура паховой грыжи
Анатомическое строение грыжи включает:
- грыжевые ворота – окруженное мышечной тканью плотное соединительнотканное кольцо, через которое происходит выпячивание внутренних органов и структур под кожу; ширина просвета может колебаться от 2-3 до 10-15 см – чем больше, тем выше вероятность ущемления;
- грыжевой мешок – тонкая оболочка, которая выстилает поверхность брюшины изнутри и охватывает грыжевое выпячивание снаружи; длина образования обычно составляет 2-4 см; в запущенных случаях может достигать 30-40 см;
- грыжевое содержимое может включать любой подвижный орган брюшины; чаще всего это петля кишечника с участком сальника, у женщин – яичник; в запущенных случаях в область грыжевого мешка могут выпадать все петли тонкого кишечника с аппендиксом, селезенкой, частью толстой кишки и прилегающим сальником.
Главный «виновник» образования ПГ – паховый канал (ПК) – это естественная парная щель между мышцами в нижней части брюшной стенки. Она образует тоннель между внутренним пространством брюшины и внешней жировой прослойкой. Началом тоннеля служит внутреннее паховое кольцо, окончанием – внешнее паховое кольцо. У женщин по нему проходит круглая связка матки с прилегающим участком рыхлой соединительной ткани, у мужчин – семенной канатик, состоящий из семенного протока и венозно-артериального сплетения.
Классификация паховых грыж
Различают несколько видов ПГ, объединяя их по происхождению и типу структурных нарушений.
По типу структуры:
- Косая ПГ проходит непосредственно сквозь канал и выпадает через внешнее паховое кольцо. Возникает как следствие ослабления брюшной стенки. У мужчин часто опускается в мошонку, образуя пахово-мошоночную грыжу. По размерам может быть как небольшой (до 3 см), так и гигантской – до 40 см и более.
- Прямая ПГ не затрагивает канал, а выпячивается через брюшную стенку в области внутреннего кольца. Никогда не опускается в мошонку и редко достигает больших размеров – в среднем, не более 15 см. Имеет малый риск ущемления.
- Скользящая ПГ характеризуется неполным выпаданием органа в грыжевой мешок (например, часть аппендикса, часть мочевого пузыря).
- Комбинированная ПГ совмещает прямую и косую разновидности, проявляется наличием двух выпячиваний.
В более узкой классификации врачи могут указывать уточняющие термины и выделять надпузырные, пристеночные, межстеночные и другие виды структур. Все это можно условно разделить на две большие группы по происхождению.
Врожденные ПГ – следствие сбоя внутриутробного развития, при котором не зарастает вагинальный отросток брюшины, образуя грыжевые ворота. Явление диагностируется лишь у мальчиков и в 90% случаев проявляет себя в детском возрасте – сразу после рождения или в первые 10 лет жизни. Бывают только косыми.
Приобретенные ПГ – это 85% всех зарегистрированных случаев. Они возникают у человека уже после рождения и чаще всего развиваются в зрелом или пожилом возрасте. Могут относиться к любому типу – косому, прямому, комбинированному.
Основные причины развития патологии

Причины возникновения паховых грыж можно разделить на располагающие и побуждающие. Первые создают необходимые условия для патологии, вторые становятся основным толчком к ее развитию.
Благодатную почву для развития болезни создают:
- врожденные аномалии – незаращение влагалищного отростка брюшины, слабость соединительной ткани;
- индивидуальные особенности телосложения (узкий таз, выпуклый живот, низкое расположение диафрагмы) относят их владельца в группу риска; чем уже таз, тем выше риск развития косой ПГ; у людей (мужчин и женщин) с более широким тазом паховый канал менее подвержен негативному воздействию при повышении внутрибрюшного давления, так как располагается под другим углом;
- слабый мускульный каркас – у пожилых и ослабленных людей, больных мышечной дистрофией, при низком уровне физической активности;
- резкое похудение приводит к ослаблению брюшной стенки;
- паралич нервов брюшной стенки вследствие инсульта.
В 25% случаев грыжевой болезни подтверждается факт наследственной предрасположенности – патология имеется в семейном анамнезе у ближайших кровных родственников.
На этом фоне причиной заболевания становится высокое внутрибрюшное давление. Сильный кашель, длительные запоры, игра на духовых инструментах, тяжелые повторные роды, неправильное поднятие тяжестей могут спровоцировать состояние, при котором внутренние органы начинают выпадать через ослабленное кольцо пахового канала.
На заметку! Статистика показывает, что правосторонние ПГ встречаются чаще, чем левосторонние. Это объясняют давлением печени на органы правой части брюшины и преобладанием праворукости с соответствующим положением тела во время работы. Для мужчин значение имеет более позднее опущение правого яичка.
Симптоматика заболевания
Стандартные симптомы паховой грыжи у мужчин:
- дискомфорт в нижней части живота (по ходу пахового канала);
- припухлость или выпячивание в области паха – образование мягкое на ощупь, при физической нагрузке может увеличиваться; в лежачем положении легко вправляется на место;
- при пахово-мошоночной патологии можно наблюдать одностороннее растягивание мошонки;
- если в грыжевой мешок попадает мочевой пузырь – нарушается мочеиспускание; если петли кишечника – возникают запоры.
На заметку! Пахово-мошоночную грыжу путают с гидроцеле – водянкой яичка. Основные отличия: при водянке яичко располагается в центре, а сама структура тугая и отечная; при грыже яичко имеет боковое расположение, а поверхность выпячивания мягкая и податливая.
Проблема не задерживается на одном уровне, а постоянно прогрессирует. Паховый канал со временем еще больше растягивается, а его стенки слабеют. В запущенных случаях выпавшие органы не вправляются даже в положении лежа.
Возможные осложнения:
- ущемление и воспаление выпавшего участка;
- ишемический орхит;
- кишечная непроходимость из-за застоя каловых масс.
В таких случаях требуется срочная госпитализация пациента. Поводом для тревоги станут: боль в нижней части живота, тошнота и рвота, кровь в кале или невозможность опорожнить кишечник.
В случае более редких форм ПГ – скользящей, надпузырной, а также при выявлении патологии у женщин необходимо использовать дополнительные методы обследования.
Диагностика паховых грыж
Общий осмотр проводят в сидячем и лежачем положении:
- Оценивают мышечный тонус, тип телосложения. Методом пальпации обследуют кожные покровы паховой зоны, прилегающие лимфатические узлы, структуру яичка и семенного канатика.
- Проверяют состояние поверхностного соединительнотканного кольца, попыткой проникновения в него указательного или среднего пальца через кожу мошонки. В нормальном состоянии в канал может проникать фаланга одного пальца. При ослабленной мышечной стенке отверстие расширяется и пропускает 2-3 пальца и больше.
- Оценивают «кашлевый толчок» – проверяют реакцию грыжевого мешка на повышение внутрибрюшного давления при кашле. При невыраженных внутриканальных грыжах это делают с введенным в паховое кольцо пальцем; при выраженных образованиях накладывают руку на само выпячивание. Если при кашле реакция на толчок отсутствует, есть подозрение на ущемление грыжи.
- Проверяют вправляемость – процедуру проводят в лежачем положении. Обычные косые и прямые грыжи должны легко вправляться на место. Большие выпячивания, а также скользящие грыжи, грыжи с узким отверстием и высоким риском ущемления с трудом поддаются этой процедуре или не поддаются вовсе.
Для определения малых скрытых грыж у женщин, а также для точной локализации мешка и определения состава грыжевого содержимого используют:
- УЗИ паховой области;
- герниографию – рентгеновское обследование области грыжи с введением контрастного вещества.
Основные методы лечения

Единственный способ устранения симптомов паховой грыжи – лечение хирургическими методами.
Виды операций:
- Герниопластика с использованием аутотрансплантатов (собственных тканей организма) – после устранения грыжевого мешка пластика пахового канала проводится с подшиванием тканей пациента. Применяются как старые подходы с подшиванием мышц зоны к паховой связке (методы Бассини и Постемпского), а также более современные «золотые» решения с послойным соединением тканей (метод Шоулдайса).
- Герниопластика с помощью аллотрансплантата (искусственной сетки) – для восстановления и укрепления структур используют материалы из полипропилена и полиуретана. Они гипоаллергенны, исключают натяжение тканей и обеспечивают высокую прочность.
Вмешательство проводится как открытым методом, так и с помощью лапароскопии – внутрибрюшинным и внебрюшинным способом. Тип анестезии зависит от степени развития патологии и состояния пациента. Могут использовать как общую, так и регионарную анестезию – спинальную или эпидуральную.
Послеоперационный период:
- постельный режим – 12-24 часа;
- терапия антибиотиками – длительность по показаниям;
- прием обезболивающих – 3-4 дня;
- введение антикоагулянтов (по показаниям) – до 7-ми дней;
- удаление швов – на 7-10-й день.
Полное восстановление наступает через 3-6 месяцев. В этот период следует избегать физических нагрузок, особенно поднятия тяжестей, и соблюдать рацион питания.
При ущемлении ПГ показана срочная госпитализация с оперативным вмешательством. Неущемленная грыжа не требует срочного вмешательства. В особых случаях дату операции назначают с отсрочкой или откладывают на неопределенное время. На этот период пациенту прописывают корректирующее лечение.
Паховая грыжа у мужчин: лечение без операции
Подход включает комплекс щадящих и защитных мер для компенсации нагрузки и устранения основных причин развития ПГ:
- ношение специальных бандажных систем;
- снижение физической нагрузки, особенно длительного статического воздействия;
- коррекция режима питания и нормализация работы желудочно-кишечного тракта для устранения запоров и метеоризма;
- лечение хронических заболеваний бронхолегочной системы.
Все это позволяет снизить внутрибрюшное давление и искусственно укрепить брюшную стенку, поддерживая грыжу в стабильном и безопасном для жизни пациента состоянии.
Внимание! Ношение бандажа является вынужденной мерой, а не заменой операции. При наличии противопоказаний к хирургии, пациент нуждается в регулярном врачебном обследовании. Это позволит вовремя предотвратить характерный для таких случаев спаечный процесс.
Профилактика
Предупреждение развития грыжевой болезни – самый надежный способ избежать связанных с ней неприятностей, особенно если вы находитесь в группе риска:
- мужской пол (особенно при астеническом телосложении);
- частые роды (у женщин);
- пожилой возраст;
- ваша деятельность связана с поднятием тяжестей.
В этом случае старайтесь придерживаться следующих рекомендаций:
- Поддерживайте нормальную для вашей конституции массу тела.
- Практикуйте гимнастику, направленную на укрепление брюшной стенки (допустимо только при отсутствии диагностированных грыж).
- При повышенных физических нагрузках (беременность, поднятие тяжестей) носите специальный бандаж.
- Регулярно обращайтесь в клинику для осмотра.
Поликлиника Отрадное предлагает все необходимое для отслеживания состояния вашего организма – собственную лабораторию, современное оборудование, грамотных и опытных врачей.
Пациентам с подозрением на паховую грыжу следует записаться к хирургу. Стоимость лечения будет зависеть от расположения патологии, стадии ее развития и индивидуальных особенностей организма пациента (сопутствующие заболевания, наличие противопоказаний к операции и т.п.). Оформить запись можно по телефону или через удобную онлайн-форму на сайте.
Источник
