Послеоперационная грыжа после лапаротомии

Что такое послеоперационная грыжа?
Послеоперационная грыжа (она же вентральная грыжа, рубцовая грыжа) – состояние, при котором органы брюшной полости (кишечник, большой сальник) выходят за пределы брюшной стенки в области рубца, образовавшегося после хирургической операции.
Лечением послеоперационной грыжи занимается хирург. Обращаться к врачу желательно при первых признаках дискомфорта.
Симптомы послеоперационной грыжи
• болезненное выпячивание в области послеоперационного рубца;
• боль в животе, особенно при натуживании и резких движениях;
• тошнота, иногда рвота.
Методы диагностики послеоперационной грыжи
- обследование у хирурга;
- рентгенография желудка и двенадцатиперстной кишки;
- гастроскопия (ЭГДС, эзофагогастродуоденоскопия)
- герниография — рентенологический метод, заключающийся в введении в брюшную полость специального контрастного вещества с целью исследования грыжи;
- УЗИ грыжевого выпячивания;
- компьютерная томография (КТ) органов брюшной полости.
Заболевания с похожими симптомами
- пупочная грыжа;
- грыжа белой линии живота.
Течение послеоперационной грыжи
Послеоперационные грыжи на ранних стадиях являются вправимыми и не сопровождаются болевыми ощущениями. Однако при резком натуживании, падении, поднятии тяжести боли появляются и выпячивание увеличивается. При прогрессировании грыжи болевые ощущения усиливаются, приобретая иногда схваткообразный характер. Одновременно развиваются вялость кишечника, запор, метеоризм, тошнота, отрыжка, резко снижается активность больных, периодически наблюдаются каловые застои, сопровождающиеся интоксикацией.
Классификация послеоперационных грыж:
- малые — не изменяют общую конфигурацию живота;
- средние — занимают часть какой-либо области передней брюшной стенки;
- обширные — занимают область передней брюшной стенки;
- гигантские — занимают две, три и более областей.
Осложнения послеоперационной грыжи живота:
- ущемление — внезапное сдавление грыжевого содержимого в грыжевых воротах;
- копростаз — застой каловых масс в толстом кишечнике.
Неотложная помощь требуется при ущемлении послеоперационной грыжи и появлении следующих симптомов:
- тошнота, рвота;
- кровь в кале, отсутствие дефекации и отхождения газов;
- быстро нарастающая боль в животе;
- грыжа не вправляется при легком нажатии в положении лежа на спине.
Послеоперационные грыжи успешно лечатся хирургическим путем. При отсутствии лечения может сформироваться невправимая грыжа и развиться ее ущемление.
Причины появления послеоперационной грыжи
Послеоперационная грыжа является следствием ранее выполненного оперативного вмешательства. Определяющими причинами для ее развития служат:
- нагноение, воспаление операционного шва;
- хирургические ошибки, допущенные по ходу первой операции;
- повышенная физическая нагрузка после операции;
- нарушение режима ношения бандажа передней в послеоперационном периоде;
- недостаточные восстанавливающие силы и низкий иммунитет;
- ожирение;
- сильный кашель, рвота, запоры в послеоперационный период.
Профилактика послеоперационных грыж
ношение бандажа после операции на брюшной полости;
правильное питание;
нормализация веса;
ограничение физических нагрузок после операции.
Лечение послеоперационной грыжи
Избавиться от ослеоперационной грыжи можно только хирургическим путем. Виды операций (герниопластика):
1) Пластика местными тканями — ушивание дефекта апоневроза передней брюшной стенки. Пластика местными тканями возможна лишь при небольшом размере дефекта – менее 5 см. При устранении малых послеоперационных грыж допустимо местное обезболивание, в остальных ситуациях операция выполняется под наркозом.
2) Пластика с применением синтетических протезов — укрытие дефекта апоневроза при послеоперационной грыже синтетическим протезом. Существуют различные способы, отличающиеся различным расположением сетки в анатомических структурах передней брюшной стенки. Вероятность рецидива очень мала. Операция выполняется под наркозом.
Источник
Послеоперационная грыжа на животе, а точнее, в брюшной стенке, относится к разновидности травматических воздействий. Она проявляется в области послеоперационного рубца, располагается под кожей. По отношению ко всем вариантам грыж этот вид составляет 6–8%.
Согласно статистике осложнений в послеоперационном периоде, на грыжи приходится до 5% от всех манипуляций со вскрытием брюшной полости, а при анализе течения нагноившихся ран показатель увеличивается до 10%. Меры по предупреждению зависят не только от вида хирургического вмешательства, умения врача, но и от поведения пациента, выполнения рекомендаций в период реабилитации.
Локализация и классификация
Операции на животе проводятся по разному поводу. Каждая патология требует предварительного изучения и выбора оптимальной тактики. Чтобы хирург смог полностью выделить нужный орган, провести осмотр, остановить кровотечение, необходимо решить вопрос о доступе или конкретном месте разреза поверхностных тканей и кожи.
Для этого существуют типовые способы, разработанные практикой многих поколений врачей. Послеоперационные грыжи чаще образуются в анатомических зонах, где обеспечивается наиболее удобный доступ к органам брюшной полости. По локализации можно догадаться, какую операцию и разрез использовали хирурги.
При грыже:
- белой линии живота — проводилась верхняя или нижняя срединная лапаротомия (рассечение брюшины по центральной линии), вероятно, по поводу заболеваний желудка, кишечника;
- в подвздошной области справа — после операции аппендэктомии, на слепой кишке;
- пупочной области — может осложниться выздоровление от хирургических вмешательств на кишечнике;
- правого подреберья — нежелательный исход удаления камня и желчного пузыря, резекции печени;
- подреберья слева — спленэктомия (удаление селезенки);
- поясничной области сбоку — последствие операций на почках, доступа к мочеточникам;
- области над лобком — в случаях урологических заболеваний, хирургических вмешательств на внутренних половых органах у женщин.

В диагнозе будет отмечена «левосторонняя боковая послеоперационная грыжа с дефектом среднего размера»
Соответственно классификация послеоперационных грыж предусматривает следующие варианты: срединные (верхние и нижние), боковые (право- и левосторонние, верхние, нижние). В зависимости от величины послеоперационного дефекта:
- малые — не нарушают форму живота;
- средние — занимают небольшой участок в области брюшины;
- обширные — сопоставимы с дефектом большой зоны брюшной стенки;
- гигантские — резко деформируют живот, расположены в двух и более зонах брюшины.
Послеоперационные грыжи различаются по характеру — на вправимые и невправимые, по внутреннему строению — на однокамерные и многокамерные. С учетом эффективности лечения — хирурги выделяют рецидивирующие грыжи, включая многократно рецидивирующие. Принципы классификации важны для выбора способа устранения негативных последствий.
Почему у одних пациентов после операции образуются грыжи, а у других нет?
Причины послеоперационных грыж чаще всего связаны с невозможностью провести полную подготовку больного за неимением времени в случаях необходимости экстренного вмешательства. Ведь любая плановая операция требует предоперационной терапии, очищения кишечника, снятия интоксикации.
Отсутствие своевременных мер способствует осложнениям в послеоперационном периоде, связанным со вздутием кишечника, замедлением перистальтики, нарушением выделения кала (запорами), рвотой, повышением внутрибрюшного давления, застойными изменениями в легких с воспалением, кашлем. Все это в значительной степени ухудшает условия образования плотного послеоперационного рубца.
Не исключается ошибочный выбор метода доступа без учета анатомических и физиологических особенностей строения внутренних органов и брюшины. В результате нарушается кровоснабжение и иннервация в зоне оперативного вмешательства, в дальнейшем в тканях проявляются стойкие изменения, способствующие прорезыванию швов.
Значительна роль нагноительных осложнений. Этот тип относят к раннему проявлению. Воспаление и гной скапливаются в области раны, под апоневрозом мышц. Застойные пневмонии и бронхит, возникшие после операции, вызывают кашель, резкие толчки и колебания внутрибрюшного давления, что предрасполагает к возникновению грыжевых ворот.
К дефектам операционной техники относятся некачественный шовный материал, слишком сильное стяжение тканей, неустраненное кровотечение и скопление крови в гематомы с последующим быстрым нагноением, длительная тампонада и дренирование в зоне операции.

При повышенном давлении в брюшной полости в пупочный грыжевой мешок вклинивается петля кишки
Из причин, зависящих от выполнения пациентом в послеоперационном периоде рекомендаций врача, наибольшее значение имеют: досрочное повышение физической нагрузки, нарушение диеты, пренебрежение ношением бандажа.
Грыжи чаще возникают у пациентов с ожирением, системными болезнями соединительной ткани, сахарным диабетом, при которых существенно нарушается формирование полноценного рубца. Для женщин имеет значение срок наступления беременности после операции. Ослабление организма, авитаминоз, давление увеличенной матки на брюшную стенку создают условия для грыжеобразования.
Хотя теоретически осложниться послеоперационной грыжей может любое хирургическое вмешательство на брюшной полости, чаще всего патология наблюдается после оперативного лечения:
- прободной язвы желудка;
- воспаления червеобразного отростка;
- калькулезного холецистита;
- кишечной непроходимости;
- у женщин удаления кислы яичника, матки;
- перитонита;
- последствий проникающих ранений в брюшную полость.
Как рецидив после операции по поводу устранения пупочной или грыжи белой линии живота.
Симптомы
Основным признаком грыжи является обнаружение выпячивания в зоне послеоперационного рубца и вокруг него. На начальной стадии послеоперационные «шишки» пациенты вправляют в положении лежа самостоятельно, они не очень мешают и не имеют симптоматики. Боли и рост опухолевидного образования возникают при натуживании, резких движениях, подъеме тяжелых предметов.
В горизонтальном положении выпячивание уменьшается. Ухудшение состояния связано с переходом болевых ощущений в постоянные, иногда носящие характер приступа, схваток. Одновременно пациенты жалуются:
- на длительные запоры;
- постоянное вздутие живота;
- отрыжку;
- поташнивание;
- затрудненное выделение мочи (в случае надлобковых грыж);
- раздражение или воспаление кожи на животе в зоне грыжевого выпячивания.
Состояние пациента зависит от величины грыжи, спаечного процесса в брюшной полости, внутри грыжевого мешка. Иногда даже при больших грыжах пациенты не имеют жалоб.
Как проводится диагностика?
Во время осмотра пациента в положении стоя и лежа хирург видит выпячивание в зоне и вокруг него. Чтобы выяснить величину и форму, пациента, находящегося в лежачем на спине положении, просят поднять голову. Это движение вызовет напряжение в мышцах живота и «выдавит» наружу грыжевой мешок с содержимым.

При небольших размерах грыжа хорошо пальпируется
Одновременно проявляются все расхождения в зоне прямых мышц, возможные начинающиеся выпячивания, не связанные с основным. Пациенту обязательно назначаются методы исследования, позволяющие уточнить связь с внутренними органами.
Рентгенологическим путем выявляют состояние функционирования желудочно-кишечного тракта, имеющийся спаечный процесс, вхождение в грыжевую полость органов брюшной полости. УЗИ позволяет рассмотреть не только брюшные органы, но и полость грыжевого мешка, определить форму, истинные размеры грыжи, изменения в мышечных структурах, влияние спаек.
В комплекс обследования входит контрастное рентгенологическое исследование прохождения бариевой взвеси по желудку и кишечнику, изучение степени вмешательства желудка. Производятся снимки (рентгенограммы) и герниография (рентгеновский снимок содержимого грыжевого мешка).
Для уточнения может понадобиться колоноскопия (осмотр кишечника), фиброгастродуоденоскопия, проведение магниторезонансной томографии.
Какие осложнения возможны при нелеченой грыже?
Отсутствие лечебных мер при послеоперационных грыжах усугубляет состояние пациента. Со временем могут появиться:
- копростаз (застой кала и образование камней в кишечнике) с механической непроходимостью;
- ущемление;
- перфорация;
- частичная или полная спаечная кишечная непроходимость.
В клиническом течении наблюдается ухудшение состояния больного, нарастание болей в животе, тошнота и рвота, кровь в кале, задержка стула и отхождения газов. При этом выпячивание на животе перестает вправляться.
Что делать людям при обнаружении послеоперационных признаков грыжи?
Понятно нежелание снова попадать в хирургию пациентов, обнаруживших выпячивание в зоне рубца. Однако необходимо считаться с вероятностью более значимых для здоровья последствий. При обследовании доктора решат, как продолжить лечение, не допустить осложнений.

Иногда необходимы консилиумы для вынесения окончательного решения
Консервативная тактика считается методом, допустимым только при явных противопоказаниях к повторному хирургическому вмешательству (декомпенсация сердца, внутренних органов, тяжелая стадия хронических заболеваний). В таких случаях пациентам рекомендуют:
- контроль за питанием;
- ограничение физической нагрузки;
- устранение запоров с помощью диеты и медикаментов;
- постоянное использование специального бандажа.
Особенности питания
При наличии грыжи пищевые продукты должны исключить вздутие живота, запоры, нарушение пищеварения. Для этого кушать придется часто, но маленькими порциями. Следует исключить из рациона:
- все жирные, жареные, острые блюда;
- маринованные и соленые овощи;
- алкогольные напитки и газированную воду;
- крепкий кофе;
- различные приправы, стимулирующие кислотность;
- твердую пищу.
Показаны: каши, вареные мясные и рыбные блюда, запеченные изделия, тушеные овощи, творог. Для предупреждения запоров по утрам рекомендуется принимать столовую ложку растительного масла, несколько ягод кураги или чернослива. Днем можно пить щелочную минеральную воду без газа («Ессентуки 4»).
Особенности хирургического лечения
Большинство хирургов считают, что избавить пациента от послеоперационной грыжи можно только методом герниопластики. Так, именуются виды операций на грыжевых воротах, укрепляющего характера. Избирается наиболее оптимальный подход, учитывая величину и локализацию выпячивания, информацию, полученную в процессе обследования о спайках между грыжевым мешком и органами брюшной полости.
Если грыжа в диаметре менее 5 см, не имеет осложнений, то возможно ушивание апоневроза мышц с укреплением местных тканей. При средних, обширных, гигантских, длительно существующих и осложненных процессах собственных тканей для покрытия и укрепления дефекта брюшной стенки недостаточно. Используют синтетические протезы сетчатой формы.
Важно правильно установить систему защиты, предусмотреть разделение спаек, рассечение старых рубцов, чтобы не травмировать внутренние органы и структуры брюшной полости. Если имеется ущемление грыжевого мешка, то дополнительно проводится удаление нежизнеспособной ткани кишки (резекция) и сальника.

Для укрепления грыжевого кольца используются искусственные сетчатые протезы
Стандарты требуют оперировать послеоперационную грыжу, спустя полгода-год после первоначальной операции. Но при быстром росте, склонности к ущемлению показания распространяются на ранние сроки. Этапы операции должны выполняться последовательно:
- Обеспечение доступа к сформированным грыжевым воротам — разрезы проводят по краям выпячивания, удаляются излишки кожи и жировой клетчатки.
- Вскрытие полости грыжевого мешка, тупое отделение находящихся там органов от стенок (петель кишечника, сальника). При наличии многокамерного грыжевого мешка в нем формируется рубцовый конгломерат из сальника и петель кишечника и сальника. Обычно они спаяны с брюшиной и рубцами. Разъединить его не всегда возможно, поскольку это требует много времени и значительно травмирует стенку кишки. Приходится удалять деформированный участок кишки и сальника.
- Удаление грыжевого мешка.
- Экономное иссечение ткани по краям грыжевых ворот.
- Пластика (закрытие отверстия) в передней брюшной стенке.
- Ушивание раны.
Пластику проводят собственными тканями пациента (аутопластика), если грыжевой дефект площадью не более 10х10 см. Используются модификации Напалкова и Сапежко апоневрозом передних брюшных мышц. При более обширных дефектах, рецидивирующих грыжах применяют искусственные материалы (аллопластические). Для этого между слоями сшиваемых тканей помещают сетки из капрона или лавсана.

Фото до и после операции убеждает в возможностях пластики брюшины даже при повышенных жировых отложениях на животе
Прогноз и профилактика
Развитие послеоперационной грыжи серьезно осложняет физическую и трудовую активность человека, сопровождается видимым косметическим дефектом. В случае ущемления в современной хирургии несмотря на помощь летальный исход наблюдается у 8,8% больных. Своевременное устранение хирургическим путем дает удовлетворительный прогноз.
Проблемы профилактики требуют от хирурга:
- правильного выбора оптимального доступа при любой операции;
- на всех этапах тщательного соблюдения асептики;
- применения только качественного шовного материала;
- по возможности предоперационной подготовки пациента;
- неторопливого и внимательного ведения после операции.
Пациентам необходимо четко выполнять рекомендации по режиму, питанию, носить бандаж, следить за регулярностью стула, добиться снижения веса. Такое послеоперационное осложнение, как грыжа при устранении одной патологии, способствует другой. Выявление и лечение позволяют провести коррекцию. Наблюдение у врача после операции способствует ранней диагностике и решению проблемы.
Источник
Общие сведения
Послеоперационной (вентральной грыжей) является дефект на передней брюшной стенке, сопровождающийся смещением (выходом) органов в грыжевой мешок, образовавшийся на месте послеоперационного рубца после ранее проводимого хирургического вмешательства на органах брюшной полости. Вентральная грыжа формируется в послеоперационный период (чаще всего в течение года после операции).
Вентральная грыжа состоит из грыжевых ворот (дефект в мышцах брюшной стенки), грыжевого мешка (растянутая часть брюшины) и грыжевого содержимого — части органа/органа, расположенного в грыжевом мешке.
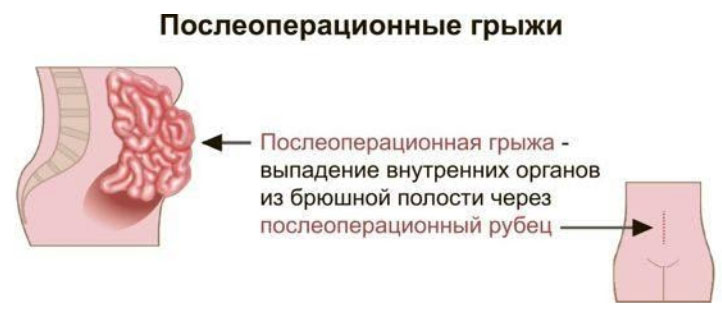 Дефект проявляется при напряжении живота и полностью пропадает в положении лежа. Вентральные грыжи являются распространенной хирургической патологией. По данным различных авторов послеоперационная вентральная грыжа (ПОВГ) возникают у 4-15% пациентов, перенесших лапаротомию. Наиболее часто возникают после экстренных хирургических вмешательств (после срочного удаления желчного пузыря, кесарева сечения). По локализации послеоперационные грыжи могут образовываться в различных отделах передней/боковой брюшной стенки, однако в структуре вентральных грыж преобладают грыжи срединной локализации. Из-за особого механизма возникновения паховой послеоперационной грыжи ее встречаемость значительно ниже. Код послеоперационной вентральной грыжи по МКБ- 10: K43.0.
Дефект проявляется при напряжении живота и полностью пропадает в положении лежа. Вентральные грыжи являются распространенной хирургической патологией. По данным различных авторов послеоперационная вентральная грыжа (ПОВГ) возникают у 4-15% пациентов, перенесших лапаротомию. Наиболее часто возникают после экстренных хирургических вмешательств (после срочного удаления желчного пузыря, кесарева сечения). По локализации послеоперационные грыжи могут образовываться в различных отделах передней/боковой брюшной стенки, однако в структуре вентральных грыж преобладают грыжи срединной локализации. Из-за особого механизма возникновения паховой послеоперационной грыжи ее встречаемость значительно ниже. Код послеоперационной вентральной грыжи по МКБ- 10: K43.0.
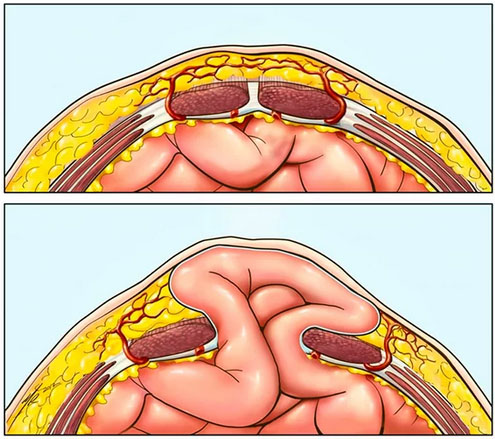
Практически осложняться послеоперационными грыжами могут любые операции на брюшной полости, однако наиболее часто грыжи после оперативного вмешательства образуются после удаления желчного пузыря, кишечной непроходимости, прободной язвы желудка, перитонита, аппендицита, грыжи белой линии живота/пупочной грыжи, миомы матки, кисты яичника, после кесарева сечения, проникающих ранений брюшной полости. В норме формирование послеоперационного рубца происходит на протяжении 2,5-3 месяцев, а окончательная его организация завершается через 12 месяцев.
Тенденция к росту образования вентральных грыж передней брюшной стенки (пупочные, околопупочные, грыжи белой линии живота) прямо коррелирует с возрастом пациента. Вентральная грыжа в пожилом возрасте обусловлена чаще всего жировым перерождением/атрофией мышечной ткани живота, наличием полиорганной патологии, уменьшением эластичности фасций/истончением апоневрозов, частичной гипотонией, увеличением в тканях передней брюшной стенки размеров/количества «слабых мест».
Кроме ускоренного развития инволюционных процессов в мышечных/соединительнотканных структурах брюшной стенки и замедления интенсивности репаративных процессов у пациентов в пожилом возрасте (старше 60 лет) и старческого возраста (свыше 75 лет) присутствуют и другие факторы риска: хроническая дыхательная недостаточность, затруднение мочеиспускания, запоры, аневризма брюшного отдела аорты. Послеоперационные вентральные грыжи у пациентов старше 60 лет зачастую приводят к инвалидизации, а при их осложнении и к летальному исходу.
В целом наличие вентральной грыжи и отсутствие адекватного лечения сопровождается высоким риском развития осложнений: ущемление внутренних органов, воспаление грыжевого содержимого, развитие угрожающего жизни больного острого перитонита.
Патогенез
В патогенезе развития послеоперационной грыжи лежат изменения структурной организации апоневроза. Характерно реомоделирование соединительной/мышечной ткани, обусловленное дистрофическими/восстановительными процессами. Процессы восстановления рассматривается в качестве заместительных компенсаторных процессов в ответ на гибель части ткани апоневроза. Трофическая функция апоневроза существенно снижается, что обусловлено редукцией микроциркуляторного русла, способствующей деструктивным трофическим изменениям соединительной ткани. В следствие нарушения метаболизма соединительной ткани апоневроз истончается, отмечается разволокнение коллагеновых пучков, а между его волокнами образуются заполненные жировой тканью пространства. Снижается соотношение коллагена I и III типов. Архитектоника рубца имеет разнонаправленные идущие в разных плоскостях эластические/коллагеновые волокна, образуя структуру неоформленной плотной соединительной ткани. Это существенно снижает прочность передней брюшной стенки и адаптацию ее к механическим нагрузкам, способствуя образованию грыж.
Классификация
Для вентральных грыж характерны разнообразие их локализации, размеров, форм, что затрудняет создание единственной их классификации. Согласно характерным признакам, выделяют:
- По величине грыж: малые, средние, обширные, гигантские.
- По локализации: нижние/верхние срединные и нижние/верхние правосторонние/левосторонние боковые.
- По наличию осложнений: неосложненная грыжа; ущемленная грыжа; перфорирующая грыжа с признаками кишечной непроходимости.
По составу грыжевого мешка: большой сальник, петли тонкого кишечника, мочевой пузырь, желудок.
По вправимости: вправимая/невправимая.
Причины
К основным причинам развития послеоперационных грыж относятся:
- Наследственные заболевания соединительной ткани (синдром Марфана), проявляющиеся ее слабостью, в том числе и несостоятельностью сформированных послеоперационных рубцов.
- Сопутствующие заболевания, приводящие к повышению внутрибрюшного давления (хронические запоры, бронхиальная астма, ожирение, хроническая задержка мочи, аденома простаты и др.) вызывающие постоянное напряжение краев раны/нарушение микроциркуляции и иннервации в этой зоне, что нарушает формирование плотного рубца.
- Неадекватные физические нагрузки после операции, нарушении режима ношения/неношение бандажа, что нарушает требования защиты рубца/поддержки мышечного каркаса в послеоперационном периоде.
- Воспаление послеоперационной раны, сопровождающееся нагноением рубца.
- Нарушение режима питания/диеты в период формирования рубца, приводящие к образованию запоров, что вызывает нарушение его структуры/снижению прочности.
- Погрешности в технике соединения тканей/технические ошибки хирурга при проведении операции (ошибки при выборе метода ушивания раны, чрезмерное натяжение тканей, некачественный шовный материал, расхождение швов и др.).
- К факторам, способствующим развитию вентральных грыж, относятся: обещая ослабленность организма, рвота/запоры в послеоперационном периоде, сахарный диабет, беременность/роды, системные заболевания, вызывающие нарушение структуры соединительной ткани.
Симптомы
В подавляющем большинстве случаев основным симптом является наличие выпячивания по линии/по сторонам послеоперационного рубца, для которого характерно:
- Локализация в месте послеоперационного шва.
- Увеличение опухолевидного выпячивания в положении стоя, при физической нагрузке (подъеме тяжестей), натуживании, кашле, резких движениях.
- Уменьшение/вправление опухолевидного выпячивания в горизонтальном положении.
- Легкость вправления при неосложненном течении.
- Клиническая картина может существенно варьировать в зависимости от состава грыжевого содержимого/наличия осложнений. Второй признак болезни по частоте встречаемости – боль., которая на ранних стадиях может быть незначительной или появляться лишь при физической нагрузке, но со временем становиться постоянной и резкой, особенно при невправимости грыжи.
- В дальнейшем, когда ущемляются в грыжевых воротах петли кишечника, начинается воспаление содержимого грыжевого мешка и изменения в ущемленной части кишечника, что проявляется отрыжкой, изжогой, чувством тяжести после еды, запорами, нарушением отхождения газов (вздутие кишечника вследствие застоя его содержимого), тошнотой, рвотой и кишечной непроходимостью. Грыжевое выпячивание в положении лежа становится невправимым. При грыжах с локализацией в области лобка, могут появляться дизурические расстройства.
Анализы и диагностика
Постановка диагноза уже на стадии физического обследования трудностей не вызывает: наличие в вертикальном положении несимметричного выпячивания в области послеоперационного рубца, увеличивающегося при покашливании/натуживании пациента и исчезающего в положении лежа является достоверным симптомом грыжи. Реже через истонченный рубец определяется перистальтика кишечных петель. Более детальные сведения о размерах/форме грыжи, изменения в мышечно-апоневротических структурах, наличии спаечных процессов можно получить с помощью инструментальных методов обследования: МРТ, КТ, УЗИ/обзорная рентгенография брюшной полости, эзофагогастродуоденоскопия, колоноскопия.
Лечение
Лечение послеоперационной грыжи проводится исключительно хирургическим путем и его задачей является возвращение в правильное анатомическое положение грыжевого содержимого (в брюшную полость) и восстановление целостности (пластика) брюшной стенки. Какое-либо лечение послеоперационной грыжи брюшной полости без операции неэффективно, поскольку не приводит к ликвидации дефекта брюшной стенки. Однако в ряде случаев (наличие противопоказаний/отказ пациента от операции) приходится обходится без операции. Противопоказанием к проведению операции может быть заболевания со стороны сердечной/дыхательной системы, беременность, нарушение свертывания крови. Консервативное лечение направлено не на ликвидацию дефекта брюшной стенки, а на предупреждение осложнений и включает:
- Исключение любой тяжелой физической нагрузки (подъем тяжестей/недопущение резких движений).
- Ношение специального бандажа.
- При ожирении — нормализацию массы тела.
- Лечебную физкультуру с целью укрепления мышц брюшного пресса.
- Лечение заболеваний, сопровождающихся хроническим кашлем.
- Соблюдение диеты с целью недопущения запоров/метеоризма.
Принципы хирургического лечения. Оперативное вмешательство по поводу послеоперационных грыж состоит из двух этапов:
- грыжесечения (иссечение грыжевого мешка);
- пластики (закрытия грыжевых ворот).
Существуют две группы методик пластики — натяжные и ненатяжные методы.
Натяжная пластика осуществляется местными тканями без их значительного натяжения и заключается в ушивании не рассасывающимися нитками дефекта апоневроза брюшной стенки. Однако эта методика используется в случаях небольшого размера дефекта апоневроза.
Ненатяжная пластика (закрытие дефекта апоневроза синтетическим протезом) является наиболее рациональным методом герниопластики. Наиболее часто используются сетчатые эндопротезы из различного материала (полипропиленовые, полиэфирные, политетрафлюороэтиленовые).

При этом, натяжение собственных тканей организма не возникает, протез постепенно прорастает соединительно-тканной капсулой, практически отсутствуют боли после операции, характерна относительно ранняя трудовая реабилитация прооперированного.
Однако, внедрение в качестве пластического материала синтетических сетчатых эндопротезов привело к появлению новых, ранее не встречавшихся при грыжесечениях аутотканями осложнений: отторжение эксплантата, образование в области расположения сетки кист, прорезывание швов в местах крепления протеза, инфицирование имплантанта, образование кишечных свищей, миграция синтетического протеза в брюшную полость, развитие спаечной кишечной непроходимости.
С целью минимизации осложнений при операции по поводу послеоперационных грыж показано однократное назначение антибиотиков широкого спектра действия (Ампициллин, Цефоперазон, Амоксициллин с Клавулановой кислотой, Имипенем + Циластатин, Пиперациллин +Тазобактам и др.).
Доктора
Лекарства
Антибиотики (Ампициллин, Цефоперазон, Амоксициллин с Клавулановой кислотой, Имипенем + Циластатин, Пиперациллин + Тазобактам).
Процедуры и операции
Существует много способов расположения сетчатых эндопротезов в анатомических структурах (слоях) передней брюшной стенки, в соответствии с чем выделяют несколько основных вариантов пластики дефектов передней боковой стенки брюшины (рис. ниже):
- Метод «onlay» — накладка сетчатого эндопротеза с поверх мышечно-апоневротического слоя.
- Метод «inlay» — вкладка сетчатого эндопротеза между краями мышечно-апоневротического слоя грыжевого дефекта.
- Метод «sublay» — подкладка сетчатого эндопротеза снизу мышечно-апоневротического слоя с его отграничением от органов брюшной полости.
- Метод «IPOM»— наложение сетчатого эндопротеза внутрибрюшинно (непосредственно на брюшину) в области грыжевых ворот. Выполняется открыто/лапароскопически.
- Комбинированный метод — использование местных собственных тканей пациента с укреплением сеткой. Операция может выполнятся 2 способами — техника разделения компонентов/пластика по принципу «край в край».

Диета
Специальной диеты при послеоперационных грыжах нет, однако рацион питания должен быть скорректирован в сторону ограничения объема принимаемой одновременно пищи (то есть показан 5-6 кратный прием пищи малыми порциями). Из рациона питания исключаются все продукты, усиливающие газообразование/запоры — насыщенные мясные бульоны, капусту, пряную, жирную и острую пищу, бобовые, рис, черный хлеб, молоко/молочные продукты, свежая сдоба, мучные изделия, вяжущие фрукты/ягоды, газированные напитки.
В основе рациона должны быть диетические сорта мяса, нежирная рыба, куриные яйца, творог, каши, запеченные овощи, фрукты, отвар шиповника, компот из сухофруктов, некрепкий чай.
Профилактика
С целью профилактики развития послеоперационных грыж рекомендуется:
- ношение соответствующего размера бандажа;
- ограничение физических нагрузок после полостных операций на установленный хирургом срок;
- нормализация массы тела;
- сбалансированный рацион питания с целью предупреждения метеоризма/запоров;
- соблюдение на всех этапах операции правил асептики, адекватная предоперационная подготовка пациента, применение качественного шовного материала, правильное ведение пациента после операции.
Последствия и осложнения
К осложнениям послеоперационных грыж относятся воспаление содержимого грыжевого мешка/оболочек грыжи, образование спаек в брюшной полости. Основным и наиболее грозным осложнением является ущемление грыжи с развитием кишечной непроходимости с высоким риском развития перитонита и летального исхода.
Прогноз
В большинстве случаев прогноз после хирургического лечения благоприятный. Сохраняется риск развития рецидива. При ущемлении грыжи – прогноз неблагоприятный, в 8,8% случаев отмечается летальный исход.
Список источников
- Грубник В.В., Парфентьев Р.С., Воротынцева К.О. Лапароскопические методы герниопластики при лечении вентральных грыж // Альманах Института хирургии им. А.В. Вишневского. – 2010.- Т 5, № 1. – С. 152.
- Дибиров М.Д., Торшин С.А., Измаилов М.И. Проблемы лечения вентральных грыж в пожилом и старческом возрасте // Мат. VII Всероссийской конференции общих хирургов. Красноярск, 2012. – С. 307-309.
- Егиев В. Н. Опыт внутрибрюшной пластики вентральных грыж / В.Н. Егиев, А.Л. Соколов, В.С. Волкоедов, Н.А. Ермаков // Альманах Института
