Послеоперационные грыжи грыжа симптомы
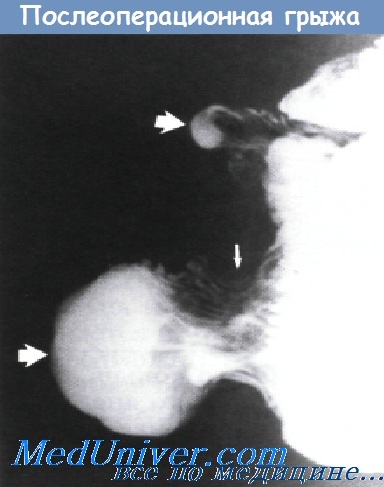
Послеоперационная грыжа (вентральная, рубцовая) – одно из частых осложнений операций на брюшной полости. Она может образоваться после удаления аппендикса, желчного пузыря, матки у женщин или при других оперативных вмешательствах. В большинстве случаев единственным симптомом является наличие выпячивания в области послеоперационного шва, реже развиваются другие проявления. Избавиться от выпячивания можно при помощи герниопластики.
 Послеоперационная грыжа большого размера проявляется как выпячивание в области послеоперационного рубца
Послеоперационная грыжа большого размера проявляется как выпячивание в области послеоперационного рубца
Что это такое
Послеоперационная (вентральная) грыжа передней брюшной стенки – это состояние, при котором внутренние органы (кишечник, сальник) выходят за пределы брюшной полости в области послеоперационного рубца. На фото грыжа выглядит как опухолевидное выпячивание. Ее развитию всегда предшествует хирургическое вмешательство.
Почему возникает
Причиной формирования вентральной грыжи всегда является дефект передней брюшной стенки, образующийся вследствие проведенного ранее хирургического вмешательства. Однако патология формируется не после всех операций, на это могут влиять как общие факторы, так и особенности проведения операции.
Однозначного объяснения, почему в послеоперационном периоде формируется грыжа, не существует. На это может влиять как один фактор, так и сразу несколько. На некоторые факторы можно повлиять и уменьшить вероятность формирования патологии. Например, несоблюдение постельного режима, подъем тяжестей, ненадлежащий уход за послеоперационной раной – это те, которые пациент может устранить самостоятельно.
Виды
Все послеоперационные грыжи разделяют в зависимости от места возникновения на две большие группы – медиальные и боковые.
Патология классифицируется и по другим признакам:
По размеру грыжевого отверстия: малые, средние, большие, гигантские.
По вправимости: вправимая, невправимая.
По наличию клинических проявлений: бессимптомная, симптоматическая.
Разновидность влияет на клиническую симптоматику и тактику лечения.
Симптомы послеоперационной грыжи брюшной полости
Основной признак патологии – наличие опухолевидного образования в области послеоперационного рубца. Локализация и размер могут быть разными, это зависит от выполняемого доступа при операции.
При грыже маленького размера (до 1 см) выпячивание визуально может не определяться.
Поначалу выпячивание никак не беспокоит пациента, любые дополнительные симптомы отсутствуют. Со временем в области выхода грыжевого содержимого появляется боль. Болевой синдром имеет следующие характеристики:
- локализуется в области рубца;
- усиливается при кашле, натуживании, физической нагрузке;
- уменьшается в покое.
При ущемлении кишечника в грыжевых воротах могут появляться симптомы острой кишечной непроходимости:
- интенсивная боль;
- тошнота, рвота;
- задержка стула и газов.
Читайте также:
5 мифов о хирургах
10 мифов о кесаревом сечении
Донорство органов в России: 8 особенностей, о которых нужно знать
Методы диагностики
В большинстве случаев постановка диагноза не вызывает трудностей. Важными являются два момента – наличие выпячивания в области рубца и проведение операции на брюшной полости в анамнезе.
Далее врач проводит физикальное обследование – пальпацию грыжевого выпячивания, определяется симптом кашлевого толчка. Иногда для уточнения диагноза требуется использование дополнительных методов диагностики – ультразвукового исследования (УЗИ) или компьютерной томографии (КТ). При помощи УЗИ или КТ можно определить:
- параметры грыжевых ворот;
- содержимое грыжевого мешка;
- добавочные грыжевые отверстия.
Реже может назначаться обзорная рентгенография органов брюшной полости (при появлении симптомов острой кишечной непроходимости).
Перед проведением операции обычно назначается ряд общеклинических исследований – общий анализ крови и мочи, коагулограмма, электрокардиограмма. На постановку диагноза результаты анализов не влияют, проведение этих исследований необходимо для оценки общего состояния пациента перед операцией.
Как лечить
Единственный эффективный метод лечения – операция (герниопластика). Перед ее проведением может назначаться консервативная терапия, которая направлена на профилактику осложнений. Избавиться от выпячивания при помощи медикаментозных препаратов или народных средств невозможно.
Что делать пациенту дома
Избавиться от выпячивания в домашних условиях невозможно. Однако соблюдение некоторых рекомендаций позволит избежать развития осложнений. Что можно делать дома:
- Носить специальный бандаж.
- Исключить тяжелую физическую нагрузку, особенно подъем тяжестей.
- Соблюдать диету, направленную на предотвращение запоров – есть больше клетчатки, злаковых, пить 1,5 л чистой воды ежедневно.
- Своевременно лечить заболевания дыхательной системы, которые проявляются кашлем.
Следует понимать, что соблюдение этих рекомендаций не отменяет проведение герниопластики.
Хирургическое лечение
Проведение герниопластики – единственный эффективный метод лечения. Обычно оперативное вмешательство проводят через 6–12 месяцев после появления выпячивания, операция в этом случае плановая. При развитии осложнений проводится экстренная операция.
Операция состоит из двух основных этапов – грыжесечения (иссечения грыжевого мешка) и пластики (закрытия дефекта). Различают два вида герниопластики:
- Пластика местными тканями. Дефект ушивается без использования протезов. Проведение такой операции возможно, если размер дефекта не превышает 5 см.
- Радикальная пластика (с использованием протезов). Дефект апоневроза укрывают синтетическим протезом. Операция используется при размере дефекта более 5 см.
В большинстве случаев операция проводится под наркозом, но при маленьком размере дефекта возможно выполнение хирургического вмешательства под местной анестезией.
Прогноз и осложнения
При своевременном проведении герниопластики прогноз благоприятный. Если используется радикальная пластика, рецидивы случаются крайне редко.
При развитии осложнений прогноз менее благоприятный. Чаще встречаются следующие осложнения:
- ущемление;
- воспаление;
- копростаз;
- невправимость.
При развитии осложнений требуется оказание экстренной медицинской помощи. Обычно лечение заключается в проведении ургентной операции.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Источник
Что такое послеоперационная грыжа?
Послеоперационная грыжа (она же вентральная грыжа, рубцовая грыжа) – состояние, при котором органы брюшной полости (кишечник, большой сальник) выходят за пределы брюшной стенки в области рубца, образовавшегося после хирургической операции.
Лечением послеоперационной грыжи занимается хирург. Обращаться к врачу желательно при первых признаках дискомфорта.
Симптомы послеоперационной грыжи
• болезненное выпячивание в области послеоперационного рубца;
• боль в животе, особенно при натуживании и резких движениях;
• тошнота, иногда рвота.
Методы диагностики послеоперационной грыжи
- обследование у хирурга;
- рентгенография желудка и двенадцатиперстной кишки;
- гастроскопия (ЭГДС, эзофагогастродуоденоскопия)
- герниография — рентенологический метод, заключающийся в введении в брюшную полость специального контрастного вещества с целью исследования грыжи;
- УЗИ грыжевого выпячивания;
- компьютерная томография (КТ) органов брюшной полости.
Заболевания с похожими симптомами
- пупочная грыжа;
- грыжа белой линии живота.
Течение послеоперационной грыжи
Послеоперационные грыжи на ранних стадиях являются вправимыми и не сопровождаются болевыми ощущениями. Однако при резком натуживании, падении, поднятии тяжести боли появляются и выпячивание увеличивается. При прогрессировании грыжи болевые ощущения усиливаются, приобретая иногда схваткообразный характер. Одновременно развиваются вялость кишечника, запор, метеоризм, тошнота, отрыжка, резко снижается активность больных, периодически наблюдаются каловые застои, сопровождающиеся интоксикацией.
Классификация послеоперационных грыж:
- малые — не изменяют общую конфигурацию живота;
- средние — занимают часть какой-либо области передней брюшной стенки;
- обширные — занимают область передней брюшной стенки;
- гигантские — занимают две, три и более областей.
Осложнения послеоперационной грыжи живота:
- ущемление — внезапное сдавление грыжевого содержимого в грыжевых воротах;
- копростаз — застой каловых масс в толстом кишечнике.
Неотложная помощь требуется при ущемлении послеоперационной грыжи и появлении следующих симптомов:
- тошнота, рвота;
- кровь в кале, отсутствие дефекации и отхождения газов;
- быстро нарастающая боль в животе;
- грыжа не вправляется при легком нажатии в положении лежа на спине.
Послеоперационные грыжи успешно лечатся хирургическим путем. При отсутствии лечения может сформироваться невправимая грыжа и развиться ее ущемление.
Причины появления послеоперационной грыжи
Послеоперационная грыжа является следствием ранее выполненного оперативного вмешательства. Определяющими причинами для ее развития служат:
- нагноение, воспаление операционного шва;
- хирургические ошибки, допущенные по ходу первой операции;
- повышенная физическая нагрузка после операции;
- нарушение режима ношения бандажа передней в послеоперационном периоде;
- недостаточные восстанавливающие силы и низкий иммунитет;
- ожирение;
- сильный кашель, рвота, запоры в послеоперационный период.
Профилактика послеоперационных грыж
ношение бандажа после операции на брюшной полости;
правильное питание;
нормализация веса;
ограничение физических нагрузок после операции.
Лечение послеоперационной грыжи
Избавиться от ослеоперационной грыжи можно только хирургическим путем. Виды операций (герниопластика):
1) Пластика местными тканями — ушивание дефекта апоневроза передней брюшной стенки. Пластика местными тканями возможна лишь при небольшом размере дефекта – менее 5 см. При устранении малых послеоперационных грыж допустимо местное обезболивание, в остальных ситуациях операция выполняется под наркозом.
2) Пластика с применением синтетических протезов — укрытие дефекта апоневроза при послеоперационной грыже синтетическим протезом. Существуют различные способы, отличающиеся различным расположением сетки в анатомических структурах передней брюшной стенки. Вероятность рецидива очень мала. Операция выполняется под наркозом.
Источник
Послеоперационная грыжа – это результат хирургического вмешательства, который проявляется в виде выпячивания органов пищеварения (кишечника или большого сальника) в области операционного рубца на животе. Послеоперационную грыжу также называют вентральной или рубцовой.
Симптоматика вентральных грыж
Основные симптомы послеоперационной грыжи можно разделить на две группы: внешние показатели и болевые ощущения. Первые признаки появления послеоперационной грыжи – мелкие опухлые образования вдоль шва, которые на первичных стадиях развития не создают неприятных или болевых чувств. Дальнейшее прогрессирование болезни сопровождается сильными болями во время резких движений или при поднятии тяжестей, тошнотой, рвотой, метеоризмом, запорами.
Следует заметить, что в горизонтальном положении тела, при наличии начальных, еще не четких, симптомов послеоперационной грыжи, выпячивания скрываются, по этому лучше всего просматривать их стоя.
Основные причины возникновения рубцовой грыжи
Причин для возникновения послеоперационной грыжи достаточно много. Процесс хирургического вмешательства, даже при правильной подготовке к операции, достаточно истощает организм человека, делая его более уязвимым к инфекциям, стрессам, различным физическим напряжениям и нагрузкам.
Основные причины формирования послеоперационных грыж:
- отсутствие подготовительного этапа для органов ЖКТ перед операцией (подобные ситуации случаются при необходимости срочного, экстренного хирургического вмешательства);
- использование некачественных шовных хирургических материалов;
- некомпетентность или неопытность медицинского персонала (нередко, длительность дренирования и тампонажа приводят к образованию вентральных грыж );
- несоблюдение основных правил постоперационного периода (сильные физические нагрузки, нарушение режима правильного питания, игнорирование рекомендаций лечащего врача по использованию бандажа);
- посторонние заболевания (бронхит, пневмония, запор и прочие) в послеоперационный период, а также беременность и роды .
Своевременное лечение послеоперационных грыж – лучший способ избавиться от негативных осложнений
Современные врачи-хирурги утверждают, что лечение послеоперационных грыж осуществляется только хирургическим путем. При наличии мелких выпуклостей, операция выполняется на местных тканях, основным заданием манипуляции считается непосредственное ушивание выпуклостей. В более сложных ситуациях, хирургическое вмешательство производиться с использованием специального импланта, который обеспечивает качественное устранение больших рубцовых грыж.
Стационарное лечение вентральных грыж сопровождается приемом препаратов, которые оказывают защитное действие на желудок – гастропротекторы и кишечник – энтеропротекторы . Данные лечебные средства помогают не только восстановить, но и предупредить возможные нарушения слизистых оболочек ЖКТ.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
Послеоперационные грыжи. Лечение послеоперационных грыжПослеоперационные грыжи возникают чаще в области передней брюшной стенки, реже в поясничной; при этом грыжевое выпячивание выходит из брюшной полости, в области операционного рубца и располагается под кожей. По данным различных статистик, грыжи возникают, в 6-40% случаев после различного рода лапаротомий, в том числе* ранений брюшной полости. Основными причинами возникновения послеоперационной грыжи чаще всего являются нагноение операционной раны и перитонит. Среди других причин, способствующих развитию грыжи, следует отмстить беременность, сшивание апоневроза после операции тонкой кетгутовой нитью, атрофию мышц передней брюшной стенки вследствие пересечения нервов при лапаротомий и др. Диагностика послеоперационных грыж не представляет особых трудностей. Бросается в глаза наличие в области операционного рубца грыжевого выпячивания, покрытого рубцово-измененной и истонченной кожей. При пальпации можно прощупать органы брюшной полости, а после вправления их определить острые края грыжевых ворот, которые могут достигать огромных размеров. Наиболее часто больные жалуются на боли в животе, невозможность заниматься физическим трудом, запор, вздутие живота. Консервативное лечение послеоперационных грыж заключается в назначении поддерживающего пояса — бандажа, который должен изготовляться в специальных мастерских. Консервативное лечение следует применять при серьезных противопоказаниях к хирургическому лечению, которое является единственным радикальным методом.
Хирургическое лечение послеоперационных грыж заключается в выделении грыжевого мешка, разделении спаек между рубцово-измененной кожей и припаянными к ней органами, выпавшими в грыжу, препаровке тканей для пластического закрытия дефекта в брюшной стенке. Предоперационная подготовка при больших грыжах, помимо общепринятых мероприятий, заключается в постельном режиме больных в течение 1—2 нед. Живот стягивают пеленкой, чтобы выпавшие в грыжевой мешок органы были вправлены в брюшную полость. С той же целью больных иногда укладывают в кровать в положение Тренделенбурга. Ведение послеоперационного периода за последние годы претерпело некоторые изменения в сторону более активной тактики. Сразу по окончании операции живот стягивают пеленкой или простыней, которые служат импровизированным бандажом. Такого рода бандаж, с одной стороны, является мерой профилактики эвентрации в ближайшем послеоперационном периоде, а с другой — позволяет со 2-го дня начать дозированную активную гимнастику. Как показал опыт Всесоюзного научного центра хирургии, лечебная физкультура является важным мероприятием в профилактике сердечно-легочных осложнений, а также тромбоэмболии, тем более что у подобного рода больных при длительно существующей послеоперационной грыже анатомические взаимоотношения органов брюшной полости после операции изменяются: после вправления органов в брюшную полость уровень обоих куполов диафрагмы поднимается, что отражается на дыхательной емкости легких. Нередко возникающий после операции парез кишечника еще более усугубляет эту ситуацию. В связи с этим со 2-го дня после операции больного следует поворачивать на бок, с 3—5-го дня — сажать в постели, с 8—10-го дня больному разрешают вставать. Совершенно ясно, что стандартной схемы ведения больных в послеоперационном периоде не может быть, так как следует учитывать много различных факторов: возраст пациента, размеры грыжи, состояние мышц и апоневроза, сопутствующие заболевания и т. д. После выписки из стационара рекомендуется ношение эластического поддерживающего пояса — бандажа, запрещается тяжелая физическая работа. Необходимы режим литания с обращением внимания на регулярную функцию кишечника и гимнастика, направленная на укрепление мышц брюшной стенки. – Также рекомендуем “Пластика послеоперационных грыж. Анатомия и физиология брюшины” Оглавление темы “Болезни брюшины. Желудок”: |
Источник
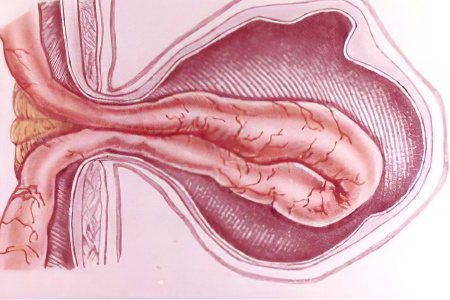
Вентральная грыжа – это послеоперационный изъян мышц и сухожилий брюшной стенки. Он формируется в обрасти рубца, который остается после хирургического вмешательства. Этот тип выпячивания относится к посттравматичным.
Что касается статистических данных, то вентральная грыжа формируется у 11-19% пациентов, перенесших операцию. 50% больных обнаруживают выпячивание уже на первом году после вмешательства. У остальных 50% грыжа появляется в пятилетний отрезок времени после операции. Случается, что выпячивание появляется после хирургического вмешательства на предмет удаления грыжи. В этом случае речь идёт о рецидивирующей вентральной грыже. Риск её появления выше, если операция была незапланированной и проводилась в срочном порядке.
Функции передней стенки брюшины многообразны, она имеет несколько слоев. Выпячивание появляется в самом прочном, но не эластичном слое – в мышечно-сухожильном.
Вентральный тип выпячивания, как и иные грыжи имеет ворота, мешок и содержимое мешка. Чаще всего они формируются после оперативных вмешательств на предмет избавления от миомы матки, кисты яичника, кишечной непроходимости, язвы желудка, аппендицита, холецистита, пупочной грыжи и некоторых других.
Содержание:
- Причины возникновения вентральной грыжи
- Симптомы вентральной грыжи
- Диагностика вентральной грыжи
- Лечение вентральной грыжи
Причины возникновения вентральной грыжи
Факт наследственности. Системная дисплазия или нарушение развития соединительной ткани – это генетически детерминированная патология, способная привести к формированию грыжи. Если пациент, перенесший операцию, имеет врожденную слабость соединительной ткани, сухожилий и связок, то риск формирования вентрального выпячивания значительно возрастает. На то, что у больного имеется наследственная дисплазия, может косвенно указать тонкая кожа, на которой легко формируются растяжки, высокий рост, грыжи в других областях, повышенная подвижность суставов и астенический тип телосложения. Если у пациента имеется два или более признака, указывающих на дисплазию, то лечение грыжи будет эффективно лишь с наложением синтетического протеза.
Несоблюдение режима, предписанного пациенту после операции. Невыполнение врачебных рекомендаций ведет к формированию грыжи. Необходимо понимать, что послеоперационный шов – это не только внешний дефект. Заживление кожной раны не означает полное выздоровление и возможность приступать к полноценному физическому труду. Дольше всего будет сращиваться сухожильная пластина (апоневротическая часть раны), которая отвечает за целостность стенки брюшины. Если у пациентов молодого возраста этот срок занимает до 4 месяцев, то люди пожилого возраста могут дождаться заживления лишь спустя полгода и более. Если у человека имеются сопутствующие заболевания, то процесс полного рубцевания может затянуться до года. Именно поэтому так важно выполнять все рекомендации хирурга, и, при необходимости, носить бандаж.
Сбой процесса заживления послеоперационной раны. Случается, что даже в условиях строжайшей стерильности происходит инфицирование раны. В итоге запускается процесс нагноения, что оказывает влияние на сроки заживления и на формирование полноценного рубца. В итоге он становится не таким прочным, как должен был бы быть. Инфекция, попавшая в рану, не указывает на непременное формирование грыжи, но значительно повышает риски её образования. В некоторых случаях наблюдается индивидуальная непереносимость материала, используемого для наложения швов. В итоге происходит его отторжение и несросшиеся края расходятся.
Наличие сопутствующих болезней. Повысить риск формирования выпячивания способны любые заболевания, провоцирующие повышение внутрибрюшного давления. Это и бронхиты, астма, запоры хронического характера. Кроме того, влияние оказывает лишний вес, аденома простаты и иные болезни. В итоге, края послеоперационной раны постоянно подвергаются натяжению. Нарушается их кровообращение, снабжение нервами – как результат, формируется неплотный рубец. Кроме того, на нормальное кровоснабжение могут повлиять: атеросклероз, гипертония, ишемия, сахарный диабет.
Причем риски повышаются даже при наличии одного из перечисленных заболеваний. Чтобы их снизить, следует попытаться избавиться от имеющихся проблем до начала операции. Ели заболевания носят хронический характер, то необходимо дождаться их стойкой ремиссии.
Опасен лишний вес в плане формирования грыжи. Если выпячивание оперировалось неоднократно, если оно имеет внушительные размеры, то следует снизить массу тела и лишь после этого выполнять хирургическое вмешательство.
Ошибка врача в плане выполнения техники ушивания. Эта причина является наименее распространенной. Тем не менее, иногда хирург выбирает неподходящую технику и способ ушивания раны, иногда слишком сильно, или слишком слабо стягивает её края. В итоге формируется дефект.
Симптомы вентральной грыжи

Выпячивание, образующееся в районе послеоперационной раны на передней стенке брюшины. Оно локализуется вдоль линии имеющегося рубца.
Если грыжа появилась недавно, то её можно вправить, болей на ранних этапах человек не испытывает.
Боли в районе выпячивания появляются по мере прогрессирования патологии. Они могут возникать в моменты подъема тяжестей, при натуживании и совершении резких движений.
Если грыжа не лечится, боль становится постоянной, её характер – схваткообразный.
Если грыжа формируется в надлобковой области, то возможны нарушения процесса мочеиспускания.
Гиперемия кожных покровов, повышение температуры тела, нарушения со стороны ЖКТ (тошнота, рвота, усиление газообразования), появление крови в испражнениях – эти симптомы появляются при ущемлении вентрального выпячивания или при развитии иных осложнений.
Диагностика вентральной грыжи
Трудностей в плане выявления патологии у диагностов не возникает. Как правило, бывает достаточно визуального осмотра пациента, чтобы увидеть вентральное выпячивание грыжи. Больного просят потужиться или покашлять, чтобы оценить истинный размер грыжи.
Ультразвуковое исследование позволяет оценить размеры и форму выпячивания, а также наличие спаек.
Различные вариации рентгенологического обследования позволяют оценить функционирование ЖКТ, определить наличие спаек и отношение внутренних органов к возникшему выпячиванию.
Для уточнения важных для доктора параметров, пациента иногда направляют на МСКТ или на МРТ. В некоторых случаях проводят колоноскопию.
Лечение вентральной грыжи
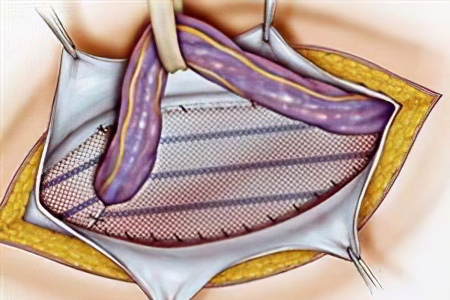
Без хирургического вмешательства избавиться от выпячивания вентральной грыжи не удастся. Потребуется лечение и коррекция стенки брюшины с удалением образовавшегося мешка и последующей пластикой.
Натяжная пластика
Выпячивание ушивается с помощью нитей. Выполнить эту процедуру возможно лишь у молодых пациентов, размер грыжи которых невелик. Кроме того, важно отсутствие сопутствующих заболеваний. Дело в том, что такой метод вмешательства имеет высокий процент рецидивов, который доходит до 30%.
Из преимуществ натяжного метода:
простота выполнения с технической точки зрения;
невысокая цена на материалы и используемое оборудование.
Из недостатков натяжного метода:
риск рецидива до 30%;
нарушения функции дыхания из-за слишком сильного натяжения раны;
возникновение боли по причине сильного натяжения.
Герниопластика ненатяжная
То место, где было выпячивание закрывается с помощью синтетического протеза. Он изготавливается из полипропиленовой сетки и внедряется непосредственно под кожу или по фасцию.
Из преимуществ данной методики:
Низкий процент рецидивов.
Отсутствие болевого синдрома после операции или его незначительная выраженность.
Отсутствие дыхательных нарушений.
При дополнении ненатяжного метода абдоминопластикой появляется возможность пластического восстановления стенки брюшины даже при выпячивании гигантского размера.
Из минусов ненатяжного метода:
Высокая ценовая категория проводимой операции.
Повышение риска развития осложнений – серомы, гематомы, нагноения.
В теории – отторжение имплантируемой сетки, появление чувства присутствия инородного тела.
При возникновении спаек между сеткой и кишечником возможно развитие кишечной непроходимости. (Читайте также: Причины и симптомы кишечной непроходимости)
Герниопластика протезирурюшая с использованием лапароскопа
Этот способ оперативного вмешательства является наименее травматичным и наиболее современным. В брюшную полость также вводится сетчатый имплантант, однако для этого не требуется выполнения разрезов в области самой грыжи. В результате риск её нагноения отсутствует.
Из преимуществ данного метода:
Брюшная полость пациента практически не травмируется.
Боль отсутствует, либо она минимальна.
Крайне низкий процент рецидивов.
Отсутствие раневых осложнений.
Короткий восстановительный этап и скорая возможность вернуться к трудовой деятельности.
Из недостатков метода:
Стоимость операции крайне высока.
Процесс обучения хирургов трудоемкий и длительный.
Требуется оснащение медицинского учреждения дорогостоящим оборудованием, что не всегда возможно.
Выводы по лечению вентральной грыжи
Сделать выбор в пользу того или иного метода хирургического вмешательства возможно лишь с учетом рекомендаций лечащего доктора. Для этого необходимо прохождение комплексного обследования с получением полных данных о состоянии пациента.
Кроме того, выбор методики осуществляется с учетом наличия у пациента возможности переносить общий наркоз.
Что касается консервативной терапии, то она возможна лишь при наличии серьезных противопоказаний к проведению операции. В этом случае больному рекомендуют придерживаться диетической схемы питания, отказаться от физических нагрузок, заниматься профилактикой запоров и метеоризма, носить индивидуально подобранный бандаж.
Чтобы избежать риска рецидива или свести его к минимуму, больному потребуется неукоснительно выполнять все рекомендации доктора, придерживаться правильного питания, нормализовать вес и добиться регулярного опорожнения кишечника.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование:
Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Наши авторы
Источник
