Вентральная грыжа передней брюшной стенки код по мкб 10

Общие сведения
Послеоперационной (вентральной грыжей) является дефект на передней брюшной стенке, сопровождающийся смещением (выходом) органов в грыжевой мешок, образовавшийся на месте послеоперационного рубца после ранее проводимого хирургического вмешательства на органах брюшной полости. Вентральная грыжа формируется в послеоперационный период (чаще всего в течение года после операции).
Вентральная грыжа состоит из грыжевых ворот (дефект в мышцах брюшной стенки), грыжевого мешка (растянутая часть брюшины) и грыжевого содержимого – части органа/органа, расположенного в грыжевом мешке.
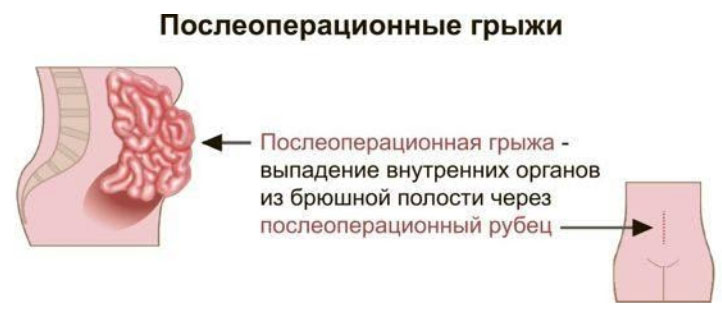 Дефект проявляется при напряжении живота и полностью пропадает в положении лежа. Вентральные грыжи являются распространенной хирургической патологией. По данным различных авторов послеоперационная вентральная грыжа (ПОВГ) возникают у 4-15% пациентов, перенесших лапаротомию. Наиболее часто возникают после экстренных хирургических вмешательств (после срочного удаления желчного пузыря, кесарева сечения). По локализации послеоперационные грыжи могут образовываться в различных отделах передней/боковой брюшной стенки, однако в структуре вентральных грыж преобладают грыжи срединной локализации. Из-за особого механизма возникновения паховой послеоперационной грыжи ее встречаемость значительно ниже. Код послеоперационной вентральной грыжи по МКБ- 10: K43.0.
Дефект проявляется при напряжении живота и полностью пропадает в положении лежа. Вентральные грыжи являются распространенной хирургической патологией. По данным различных авторов послеоперационная вентральная грыжа (ПОВГ) возникают у 4-15% пациентов, перенесших лапаротомию. Наиболее часто возникают после экстренных хирургических вмешательств (после срочного удаления желчного пузыря, кесарева сечения). По локализации послеоперационные грыжи могут образовываться в различных отделах передней/боковой брюшной стенки, однако в структуре вентральных грыж преобладают грыжи срединной локализации. Из-за особого механизма возникновения паховой послеоперационной грыжи ее встречаемость значительно ниже. Код послеоперационной вентральной грыжи по МКБ- 10: K43.0.
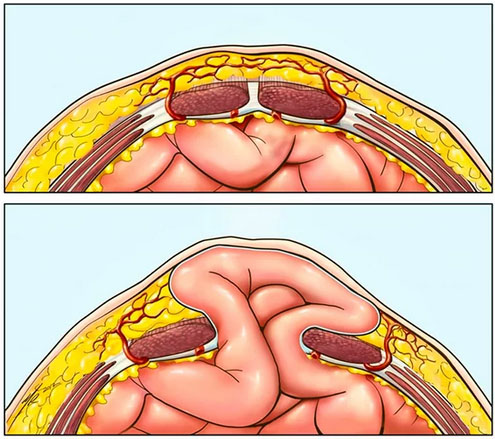
Практически осложняться послеоперационными грыжами могут любые операции на брюшной полости, однако наиболее часто грыжи после оперативного вмешательства образуются после удаления желчного пузыря, кишечной непроходимости, прободной язвы желудка, перитонита, аппендицита, грыжи белой линии живота/пупочной грыжи, миомы матки, кисты яичника, после кесарева сечения, проникающих ранений брюшной полости. В норме формирование послеоперационного рубца происходит на протяжении 2,5-3 месяцев, а окончательная его организация завершается через 12 месяцев.
Тенденция к росту образования вентральных грыж передней брюшной стенки (пупочные, околопупочные, грыжи белой линии живота) прямо коррелирует с возрастом пациента. Вентральная грыжа в пожилом возрасте обусловлена чаще всего жировым перерождением/атрофией мышечной ткани живота, наличием полиорганной патологии, уменьшением эластичности фасций/истончением апоневрозов, частичной гипотонией, увеличением в тканях передней брюшной стенки размеров/количества «слабых мест».
Кроме ускоренного развития инволюционных процессов в мышечных/соединительнотканных структурах брюшной стенки и замедления интенсивности репаративных процессов у пациентов в пожилом возрасте (старше 60 лет) и старческого возраста (свыше 75 лет) присутствуют и другие факторы риска: хроническая дыхательная недостаточность, затруднение мочеиспускания, запоры, аневризма брюшного отдела аорты. Послеоперационные вентральные грыжи у пациентов старше 60 лет зачастую приводят к инвалидизации, а при их осложнении и к летальному исходу.
В целом наличие вентральной грыжи и отсутствие адекватного лечения сопровождается высоким риском развития осложнений: ущемление внутренних органов, воспаление грыжевого содержимого, развитие угрожающего жизни больного острого перитонита.
Патогенез
В патогенезе развития послеоперационной грыжи лежат изменения структурной организации апоневроза. Характерно реомоделирование соединительной/мышечной ткани, обусловленное дистрофическими/восстановительными процессами. Процессы восстановления рассматривается в качестве заместительных компенсаторных процессов в ответ на гибель части ткани апоневроза. Трофическая функция апоневроза существенно снижается, что обусловлено редукцией микроциркуляторного русла, способствующей деструктивным трофическим изменениям соединительной ткани. В следствие нарушения метаболизма соединительной ткани апоневроз истончается, отмечается разволокнение коллагеновых пучков, а между его волокнами образуются заполненные жировой тканью пространства. Снижается соотношение коллагена I и III типов. Архитектоника рубца имеет разнонаправленные идущие в разных плоскостях эластические/коллагеновые волокна, образуя структуру неоформленной плотной соединительной ткани. Это существенно снижает прочность передней брюшной стенки и адаптацию ее к механическим нагрузкам, способствуя образованию грыж.
Классификация
Для вентральных грыж характерны разнообразие их локализации, размеров, форм, что затрудняет создание единственной их классификации. Согласно характерным признакам, выделяют:
- По величине грыж: малые, средние, обширные, гигантские.
- По локализации: нижние/верхние срединные и нижние/верхние правосторонние/левосторонние боковые.
- По наличию осложнений: неосложненная грыжа; ущемленная грыжа; перфорирующая грыжа с признаками кишечной непроходимости.
По составу грыжевого мешка: большой сальник, петли тонкого кишечника, мочевой пузырь, желудок.
По вправимости: вправимая/невправимая.
Причины
К основным причинам развития послеоперационных грыж относятся:
- Наследственные заболевания соединительной ткани (синдром Марфана), проявляющиеся ее слабостью, в том числе и несостоятельностью сформированных послеоперационных рубцов.
- Сопутствующие заболевания, приводящие к повышению внутрибрюшного давления (хронические запоры, бронхиальная астма, ожирение, хроническая задержка мочи, аденома простаты и др.) вызывающие постоянное напряжение краев раны/нарушение микроциркуляции и иннервации в этой зоне, что нарушает формирование плотного рубца.
- Неадекватные физические нагрузки после операции, нарушении режима ношения/неношение бандажа, что нарушает требования защиты рубца/поддержки мышечного каркаса в послеоперационном периоде.
- Воспаление послеоперационной раны, сопровождающееся нагноением рубца.
- Нарушение режима питания/диеты в период формирования рубца, приводящие к образованию запоров, что вызывает нарушение его структуры/снижению прочности.
- Погрешности в технике соединения тканей/технические ошибки хирурга при проведении операции (ошибки при выборе метода ушивания раны, чрезмерное натяжение тканей, некачественный шовный материал, расхождение швов и др.).
- К факторам, способствующим развитию вентральных грыж, относятся: обещая ослабленность организма, рвота/запоры в послеоперационном периоде, сахарный диабет, беременность/роды, системные заболевания, вызывающие нарушение структуры соединительной ткани.
Симптомы
В подавляющем большинстве случаев основным симптом является наличие выпячивания по линии/по сторонам послеоперационного рубца, для которого характерно:
- Локализация в месте послеоперационного шва.
- Увеличение опухолевидного выпячивания в положении стоя, при физической нагрузке (подъеме тяжестей), натуживании, кашле, резких движениях.
- Уменьшение/вправление опухолевидного выпячивания в горизонтальном положении.
- Легкость вправления при неосложненном течении.
- Клиническая картина может существенно варьировать в зависимости от состава грыжевого содержимого/наличия осложнений. Второй признак болезни по частоте встречаемости – боль., которая на ранних стадиях может быть незначительной или появляться лишь при физической нагрузке, но со временем становиться постоянной и резкой, особенно при невправимости грыжи.
- В дальнейшем, когда ущемляются в грыжевых воротах петли кишечника, начинается воспаление содержимого грыжевого мешка и изменения в ущемленной части кишечника, что проявляется отрыжкой, изжогой, чувством тяжести после еды, запорами, нарушением отхождения газов (вздутие кишечника вследствие застоя его содержимого), тошнотой, рвотой и кишечной непроходимостью. Грыжевое выпячивание в положении лежа становится невправимым. При грыжах с локализацией в области лобка, могут появляться дизурические расстройства.
Анализы и диагностика
Постановка диагноза уже на стадии физического обследования трудностей не вызывает: наличие в вертикальном положении несимметричного выпячивания в области послеоперационного рубца, увеличивающегося при покашливании/натуживании пациента и исчезающего в положении лежа является достоверным симптомом грыжи. Реже через истонченный рубец определяется перистальтика кишечных петель. Более детальные сведения о размерах/форме грыжи, изменения в мышечно-апоневротических структурах, наличии спаечных процессов можно получить с помощью инструментальных методов обследования: МРТ, КТ, УЗИ/обзорная рентгенография брюшной полости, эзофагогастродуоденоскопия, колоноскопия.
Лечение
Лечение послеоперационной грыжи проводится исключительно хирургическим путем и его задачей является возвращение в правильное анатомическое положение грыжевого содержимого (в брюшную полость) и восстановление целостности (пластика) брюшной стенки. Какое-либо лечение послеоперационной грыжи брюшной полости без операции неэффективно, поскольку не приводит к ликвидации дефекта брюшной стенки. Однако в ряде случаев (наличие противопоказаний/отказ пациента от операции) приходится обходится без операции. Противопоказанием к проведению операции может быть заболевания со стороны сердечной/дыхательной системы, беременность, нарушение свертывания крови. Консервативное лечение направлено не на ликвидацию дефекта брюшной стенки, а на предупреждение осложнений и включает:
- Исключение любой тяжелой физической нагрузки (подъем тяжестей/недопущение резких движений).
- Ношение специального бандажа.
- При ожирении – нормализацию массы тела.
- Лечебную физкультуру с целью укрепления мышц брюшного пресса.
- Лечение заболеваний, сопровождающихся хроническим кашлем.
- Соблюдение диеты с целью недопущения запоров/метеоризма.
Принципы хирургического лечения. Оперативное вмешательство по поводу послеоперационных грыж состоит из двух этапов:
- грыжесечения (иссечение грыжевого мешка);
- пластики (закрытия грыжевых ворот).
Существуют две группы методик пластики – натяжные и ненатяжные методы.
Натяжная пластика осуществляется местными тканями без их значительного натяжения и заключается в ушивании не рассасывающимися нитками дефекта апоневроза брюшной стенки. Однако эта методика используется в случаях небольшого размера дефекта апоневроза.
Ненатяжная пластика (закрытие дефекта апоневроза синтетическим протезом) является наиболее рациональным методом герниопластики. Наиболее часто используются сетчатые эндопротезы из различного материала (полипропиленовые, полиэфирные, политетрафлюороэтиленовые).

При этом, натяжение собственных тканей организма не возникает, протез постепенно прорастает соединительно-тканной капсулой, практически отсутствуют боли после операции, характерна относительно ранняя трудовая реабилитация прооперированного.
Однако, внедрение в качестве пластического материала синтетических сетчатых эндопротезов привело к появлению новых, ранее не встречавшихся при грыжесечениях аутотканями осложнений: отторжение эксплантата, образование в области расположения сетки кист, прорезывание швов в местах крепления протеза, инфицирование имплантанта, образование кишечных свищей, миграция синтетического протеза в брюшную полость, развитие спаечной кишечной непроходимости.
С целью минимизации осложнений при операции по поводу послеоперационных грыж показано однократное назначение антибиотиков широкого спектра действия (Ампициллин, Цефоперазон, Амоксициллин с Клавулановой кислотой, Имипенем + Циластатин, Пиперациллин +Тазобактам и др.).
Доктора
Лекарства
Антибиотики (Ампициллин, Цефоперазон, Амоксициллин с Клавулановой кислотой, Имипенем + Циластатин, Пиперациллин + Тазобактам).
Процедуры и операции
Существует много способов расположения сетчатых эндопротезов в анатомических структурах (слоях) передней брюшной стенки, в соответствии с чем выделяют несколько основных вариантов пластики дефектов передней боковой стенки брюшины (рис. ниже):
- Метод «onlay» – накладка сетчатого эндопротеза с поверх мышечно-апоневротического слоя.
- Метод «inlay» – вкладка сетчатого эндопротеза между краями мышечно-апоневротического слоя грыжевого дефекта.
- Метод «sublay» – подкладка сетчатого эндопротеза снизу мышечно-апоневротического слоя с его отграничением от органов брюшной полости.
- Метод «IPOM»- наложение сетчатого эндопротеза внутрибрюшинно (непосредственно на брюшину) в области грыжевых ворот. Выполняется открыто/лапароскопически.
- Комбинированный метод – использование местных собственных тканей пациента с укреплением сеткой. Операция может выполнятся 2 способами – техника разделения компонентов/пластика по принципу «край в край».

Диета
Специальной диеты при послеоперационных грыжах нет, однако рацион питания должен быть скорректирован в сторону ограничения объема принимаемой одновременно пищи (то есть показан 5-6 кратный прием пищи малыми порциями). Из рациона питания исключаются все продукты, усиливающие газообразование/запоры – насыщенные мясные бульоны, капусту, пряную, жирную и острую пищу, бобовые, рис, черный хлеб, молоко/молочные продукты, свежая сдоба, мучные изделия, вяжущие фрукты/ягоды, газированные напитки.
В основе рациона должны быть диетические сорта мяса, нежирная рыба, куриные яйца, творог, каши, запеченные овощи, фрукты, отвар шиповника, компот из сухофруктов, некрепкий чай.
Профилактика
С целью профилактики развития послеоперационных грыж рекомендуется:
- ношение соответствующего размера бандажа;
- ограничение физических нагрузок после полостных операций на установленный хирургом срок;
- нормализация массы тела;
- сбалансированный рацион питания с целью предупреждения метеоризма/запоров;
- соблюдение на всех этапах операции правил асептики, адекватная предоперационная подготовка пациента, применение качественного шовного материала, правильное ведение пациента после операции.
Последствия и осложнения
К осложнениям послеоперационных грыж относятся воспаление содержимого грыжевого мешка/оболочек грыжи, образование спаек в брюшной полости. Основным и наиболее грозным осложнением является ущемление грыжи с развитием кишечной непроходимости с высоким риском развития перитонита и летального исхода.
Прогноз
В большинстве случаев прогноз после хирургического лечения благоприятный. Сохраняется риск развития рецидива. При ущемлении грыжи – прогноз неблагоприятный, в 8,8% случаев отмечается летальный исход.
Список источников
- Грубник В.В., Парфентьев Р.С., Воротынцева К.О. Лапароскопические методы герниопластики при лечении вентральных грыж // Альманах Института хирургии им. А.В. Вишневского. – 2010.- Т 5, № 1. – С. 152.
- Дибиров М.Д., Торшин С.А., Измаилов М.И. Проблемы лечения вентральных грыж в пожилом и старческом возрасте // Мат. VII Всероссийской конференции общих хирургов. Красноярск, 2012. – С. 307-309.
- Егиев В. Н. Опыт внутрибрюшной пластики вентральных грыж / В.Н. Егиев, А.Л. Соколов, В.С. Волкоедов, Н.А. Ермаков // Альманах Института хирургии им. А. В. Вишневского. – 2010.- Т. 5, № 1. – С. 153.
- Морфологические и функциональные изменения мышц передней брюшной стенки при послеоперационных вентральных грыжах / Шпаковский Н.И., Филиппович Н.Ф., Володько Я.Т., Зуев В.С., Рылюк А.Ф. // Журнал здравоохранение Белоруссии, 1983.- №5.- С.39-42.
- Дибиров М.Д., Торшин С.А., Измаилов М.И. Проблемы лечения вентральных грыж в пожилом и старческом возрасте // Мат. VII Всероссийской конференции общих хирургов. Красноярск, 2012. – С. 307-309.
Источник
Также: надчревная грыжа живота, инцизионная грыжа живота
Версия: Справочник заболеваний MedElement
Категории МКБ: Грыжа передней брюшной стенки без непроходимости или гангрены (K43.9)
Разделы медицины: Гастроэнтерология
Общая информация
Краткое описание
Примечание. В данную подрубрику включены:
– надчревная грыжа живота;
– инцизионная грыжа живота.
Надчревная грыжа – это грыжа белой линии живота, расположенная между мечевидным отростком и пупком. Типичным местом локализации является верхняя (эпигастральная) часть белой линии, поэтому эти грыжи нередко называют эпигастральными или грыжами мечевидного отростка.
Инцизионная грыжа (послеоперационная вентральная грыжа, инцизионная вентральная грыжа, ИВГ) – грыжа, возникающая на месте шва, оставшегося от сделанной ранее хирургической операции на органах брюшной полости. Чаще всего такой операцией является любая операция, выполненная серединным лапаротомным доступом (разрезом по белой линии живота).
Согласно принятому Европейским обществом герниологов определению, инцизионной грыжей называют “любой дефект брюшной стенки с или без выпячивания в области послеоперационного рубца, выявляемый пальпаторно при клиническом осмотре или с помощью визуализации”.
Некоторые авторы относят к грыжам белой линии живота также околопупочную грыжу, которая согласно МКБ-10 кодируется в другой подрубрике (см. “Пупочная грыжа без непроходимости или гангрены”- K42.9).
Облачная МИС “МедЭлемент”
Облачная МИС “МедЭлемент”
Классификация
Единая классификация как врожденных, так и приобретенных грыж передней брюшной стенки отсутствует.
Грыжи белой линии
По месту образования делятся на:
– надчревные или эпигастральные – расположены выше пупка;
– подчревные – образуются по белой линии ниже пупка;
– околопупочные – располагаются около пупочного кольца.
Примечание. Околопупочные грыжи рассматриваются МКБ-10 в подрубрике “Пупочная грыжа без непроходимости или гангрены” (K42.9).
Классификация инцизионных вентральных грыж (Шеврель и Рат, 2000):
1. Инцизионные вентральные грыжи (ИВГ) делятся на:
1.1 Медиальные (под буквой М). Разделяются по 4 зонам локализации и обозначаются как М1-М4.
1.2 Латеральные. (обозначаются как L ). Разделяются в зависимости от места локализации на подгруппы L1-L4.
2. Разделение ИВГ по размеру (обозначается буквой W) с шагом в 5 см от самых маленьких, где W1<5 см до W4 >15 см.
3. Разделение ИВГ по количеству рецидивов (обозначается буквой R). Отсутствие рецидивов обозначается как R-, и далее соответственно – R1, R2.
Были также предложены варианты классификации ИВГ (модификации) такими авторами, как Шумпелик (2000), Амматуро и Басси (2005), Дитц и соавт. (2007). Единая классификация, стандартизирующая оценку эффективности лечения и прочее, в рамках согласительной комиссии Европейского общества герниологов пока не разработана.
Этиология и патогенез
Причины возникновения грыж белой линии:
1. Ослабление брюшной стенки вследствие отсутствия должной физической нагрузки (сидячий образ жизни), старения, некоторых заболеваний. В целом, современные исследования выявляют наследственные нарушения соединительной ткани (группа
гетерогенных
заболеваний) как основную причину ослабления брюшной стенки.
2. Увеличение внутрибрюшного давления вследствие:
– увеличения массы тела;
– беременности;
– физического перенапряжения, а также некоторых других состояний.
При наличии этих факторов возникает расширение белой линии живота, что может сопровождаться расхождением мышц передней брюшной стенки на отдельные пучки – диастазом прямых мышц живота.
Степени диастаза в зависимости от его величины:
– I степень – до 5-7 см;
– II степень – более 5-7 см;
– III степень – большой диастаз, сочетающийся с отвислым животом.
Поначалу грыжи белой линии живота не имеют грыжевого мешка и представляют собой выпячивания предбрюшинного жира, именуемые предбрюшинными липомами, хотя они не имеют никакого отношения к истинным доброкачественным опухолям из жировой ткани.
У некоторых мужчин нет даже сквозного дефекта в
апоневрозе
белой линии, а присутствует лишь углубление на задней стенке, в которое проникает предбрюшинный жир. Такие грыжи называют скрытыми и иногда они вызывают только болевой синдром.
Далее в грыжевые ворота вместе с жировой тканью втягивается прилежащий отдел
париетальной
брюшины в форме конуса. В случае увеличения грыжи образуется уже настоящий грыжевой мешок, в который обычно выпадает участок
сальника
, реже – круглая связка печени и другие органы живота. Вследствие узости ворот происходит травматизация выпавшего
сальника
, и грыжа, как правило, становится невправимой.

Инцизионные вентральные грыжи (ИВГ) возникают чаще всего по причине погрешности в хирургической технике или из-за послеоперационных осложнений. Рецидивные и множественные ИВГ также сочетаются с врожденными дисплазиями соединительной ткани и различными причинами повышения внутрибрюшного давления.
Эпидемиология
Признак распространенности: Редко
Соотношение полов(м/ж): 1.5
По оценке разных авторов, распространенность надчревных грыж составляет от 3 до 11% всех грыж живота. Грыжи белой линии живота чаще всего встречаются у мужчин (60%) в возрасте 20-35 лет. У детей диагностируются редко.
Инцизионные вентральные грыжи развиваются в 5-8% случаев серединных лапаротомий. В случае нагноения раны частота возникновения увеличивается до 15%. Данные разнятся по странам и клиникам.
Факторы и группы риска
– мужской пол;
– операции на органах брюшной полости;
–
ХОБЛ
;
– склонность к запорам;
– наследственность;
–
дисплазии
соединительной ткани;
– беременность и роды;
– избыточный индекс массы тела;
– поднятие тяжестей.
Клиническая картина
Клинические критерии диагностики
выпячивание по средней линии выше пупка, выпячивание в эпигастральной области, выпячивание в области послеоперационной раны, пальпируемый дефект в области средней линии живота, выпячивание уменьшается или исчезает в положении лёжа, симптом кашлевого толчка, боль в эпигастрии, диспепсия
Cимптомы, течение
Грыжи белой линии живота представляют собой выпячивание или дефект (расхождение) в области серединной линии живота.
Для инцизионных вентральных грыж характерна локализация в области послеоперационного рубца. Возможно сочетание с расхождением краев после операционной раны или ее инфицированием. В положении лёжа выпячивание может уменьшаться или исчезать.
Грыжа выявляется визуально и/или при пальпации как небольшой дефект в проекции белой линии живота или послеоперационной раны. Симптом кашлевого толчка в начальной стадии образования грыжи может не выявляться.
Эпигастральные грыжи могут не сопровождаться клиническими симптомами, иметь только местные симптомы и вызывать общую симптоматику, симулирующую заболевания внутренних органов живота. Бессимптомно протекающие грыжи обычно обнаруживаются случайно – при осмотрах, проводимых по другому поводу.
Местные симптомы при грыжах передней брюшной стенки выражаются болями при:
– пальпации;
– натуживании;
– резких движениях;
– ходьбе.
Общие симптомы при грыжах передней брюшной стенки:
– боли в эпигастральной области ноющего характера;
– чувство давления в верхних отделах живота;
–
диспепсические
расстройства.
Грыжи передней брюшной стенки могут быть множественными. Размеры их варьируются, но чаще всего не превышают 3-4 см, в отдельных случаях – 10 см и более.
Диагностика
При грыжах передней брюшной стенки диагностика не представляет сложности. Методы визуализации (УЗИ,
герниорафия
, МРТ,
ирригоскопия
) используются в случаях рецидива грыж, при больших размерах грыж, при множественных грыжах, при осложненных грыжах и для дифференциальной диагностики.
Лабораторная диагностика
Патогномоничные
симптомы отсутствуют.
Необходимость лабораторных тестов обусловлена:
– дифференциальной диагностикой;
– наличием сопутствующих патологий;
– подготовкой к операционному вмешательству (оценка риска анестезии и вмешательства).
Дифференциальный диагноз
Чаще всего грыжи передней брюшной стенки дифференцируют с язвенной болезнью, а у пожилых женщин – с хроническим холециститом.
Причиной болевого синдрома также может быть натяжение припаявшегося сальника, круглой связки печени и т.д.
При сильно выраженном
диастазе
прямых мышц живота нужно учитывать наличие симптомов, связанных со спланхноптозом, который при диастазе присутствует почти всегда. Больные в этом случае жалуются на
диспепсические
расстройства:
– отрыжку;
– изжогу;
– тошноту;
– ощущение тяжести в животе;
– метеоризм;
– запоры;
– снижение кислотности желудочного сока.
Осложнения
Онлайн-консультация врача
Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
При грыжах передней брюшной стенки показано плановое оперативное лечение. Описано множество способов пластики. В настоящее время предпочтение отдается так называемым “ненатяжным” способам с использованием комбинированных сетчатых трансплантатов. При определенных условиях возможна пластика
лапароскопическим
способом.
Для профилактики послеоперационных осложнений рекомендуется однократное введение цефалоспоринов первого поколения. Пациентам с подтвержденным фактом колонизации метициллин-резистентным золотистым стафилококком (MRSA) к цефалоспорину можно добавить одну дозу ванкомицина. Для пациентов с аллергией на бета-лактамы альтернативной рекомендацией является антибиотикопрофилактика клиндамицином и ванкомицином.
Прогноз
Прогноз зависит от множества факторов. Инцизионные вентральные грыжи и надчревные грыжи склонны к рецидивам и ущемлению. Отмечается существенное количество послеоперационных осложнений после применения сетчатых трансплантатов, а также образование
сером
и гематом. Инфекции ран не превышают 8%.
В целом, по мере развития техник и материалов для ненатяжной пластики, прогноз становится все более благоприятным, особенно для рецидивных грыж.
Госпитализация
В плановом порядке в отделение хирургии. Рецидивные и большие грыжи предпочтительнее лечить в специализированных центрах.
Профилактика
Единственным модифицируемым фактором при грыжах передней брюшной стенки является отказ от курения, как наиболее частой причины
ХОБЛ
, и связанного с ним постоянного кашля. Меньшее значение имеют ограничение поднятия тяжестей и профилактика запоров.
Для профилактики инцизионных вентральных грыж определяющее значение имеет правильный выбор оперативного доступа и оперативной техники при вмешательстве, профилактика инфекции послеоперационной раны и расхождения ее краев.
Информация
Источники и литература
- Жебровский В.В. Хирургия грыж живота и эвентраций, М.: Москва, 2005
- Рэфтери Э. Хирургия. Справочник/под общ.редакцией Луцевича О.И., Пушкаря Д.Ю., Медпресс-информ, 2006
- “Classification of incisional hernias of the abdominal wall” J. P. Chevrel, A. M. Rath, “Hernia” Volume 4, Issue 1, March 2000
- “Classification of primary and incisional abdominal wall hernias” F. E. Muysoms ect., Hernia, 13:407-414, 2009
Информация
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”, “Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”, “Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.
Источник
